BEYİN TÜMÖRLERİNDE SERUM KALLİKREİN
DÜZEYLERİNİN ARAŞTIRILMASI
Yusuf ÖZER
YÜKSEK LİSANS TEZİ
TIBBİ BİYOKİMYA ANABİLİM DALI
GAZİ ÜNİVERSİTESİ
SAĞLIK BİLİMLERİ ENSTİTÜSÜ
OCAK 2015
KABUL ve ONAY
Yusuf ÖZER tarafından hazırlanan ''Beyin tümörlerinde serum kallikrein düzeylerinin
araştırılması.” adlı tez çalışması aşağıdaki jüri tarafından OY BİRLİĞİ / OY ÇOKLUĞU
ile Gazi Üniversitesi Sağlık bilimleri enstitüsü tıbbi biyokimya Anabilim Dalında
YÜKSEK LİSANS TEZİ olarak kabul edilmiştir.
Danışman: Prof. Dr. Nedret KILIÇ
Tıbbi biyokimya Anabilim Dalı, Gazi Üniversitesi
Bu tezin, kapsam ve kalite olarak Yüksek Lisans Tezi olduğunu onaylıyorum/onaylamıyorum. ........................
Başkan : Prof. Dr. Hatice PAŞAOĞLU
Tıbbi biyokimya Anabilim Dalı, Gazi Üniversitesi
Bu tezin, kapsam ve kalite olarak Yüksek Lisans Tezi olduğunu onaylıyorum/onaylamıyorum. ........................
Üye : Prof. Dr. Nedret KILIÇ
Tıbbi biyokimya Anabilim Dalı, Gazi Üniversitesi
Bu tezin, kapsam ve kalite olarak Yüksek Lisans Tezi olduğunu onaylıyorum/onaylamıyorum. ........................
Üye : Doç. Dr. Şevin GÜNEY
Fizyoloji (Tıp) Anabilim Dalı, Gazi Üniversitesi
Bu tezin, kapsam ve kalite olarak Yüksek Lisans Tezi olduğunu onaylıyorum/onaylamıyorum. ........................
Tez Savunma Tarihi: 06 / 02 / 2015
Jüri tarafından kabul edilen bu tezin Yüksek Lisans Tezi olması için gerekli şartları
yerine getirdiğini onaylıyorum.
..................................................
Doç. Dr. Ufuk KOCA ÇALIŞKAN
Sağlık Bilimleri Enstitüsü Müdürü
ETİK BEYAN
Gazi Üniversitesi Sağlık Bilimleri Enstitüsü Tez Yazım Kurallarına uygun olarak
hazırladığım bu tez çalışmasında;
Tez içinde sunduğum verileri, bilgileri ve dokümanları akademik ve etik kurallar
çerçevesinde elde ettiğimi,
Tüm bilgi, belge, değerlendirme ve sonuçları bilimsel etik ve ahlak kurallarına
uygun olarak sunduğumu,
Tez çalışmasında yararlandığım eserlerin tümüne uygun atıfta bulunarak kaynak
gösterdiğimi,
Kullanılan verilerde herhangi bir değişiklik yapmadığımı
Bu tezde sunduğum çalışmanın özgün olduğunu,
bildirir, aksi bir durumda aleyhime doğabilecek tüm hak kayıplarını kabullendiğimi beyan
ederim.
Yusuf ÖZER
15.01.2015
iv
BEYİN TÜMÖRLERİNDE SERUM KALLİKREİN
DÜZEYLERİNİN ARAŞTIRILMASI
(Yüksek lisans tezi)
Yusuf ÖZER
GAZİ ÜNİVERSİTESİ
SAĞLIK BİLİMLERİ ENSTİTÜSÜ
Ocak 2015
ÖZET
Bu çalışmada, iyi huylu ve kötü huylu beyin tümörlü hasta serumlarında, kallikrein 6
(KLK6) ve kallikrein 7 (KLK7) düzeylerinin araştırılması amaçlanmıştır.Çalışma için, iyi
huylu ve kötü huylu beyin tümörlü hastalar ile sağlıklılar olmak üzere 3 grup oluşturuldu.
Grup-1: sağlıklı, grup-2: iyi huylu beyin tümörlü, grup-3: kötü huylu beyin tümörlü grup
olarak ayrılmıştır.Kötü huylu beyin tümörlü grup ile sağlıklı grup arasında KLK6 ve KLK7
düzeyleri bakımından anlamlı farklar bulundu (p<0,05). Ayrıca kötü huylu beyin tümörlü
grup ile iyi huylu beyin tümörlü grup arasında KLK7 düzeyleri bakımından anlamlı farklar
bulunmuştur (p<0,05).Sonuç olarak, kötü huylu beyin tümörlü hasta serumlarında, KLK6
ve KLK7 düzeylerinin anlamlı olarak arttığı görülmüştür. İyi huylu beyin tümörlü hasta
serumlarında da artış görülse de anlamlı olmamıştır. Bu kallikrein düzeylerinin serumda
artışı, kanser ilerlemesinde etkin olabileceğini düşündürmektedir.
Bilim kodu
: 1010.2
Anahtar Kelimeler
: Kanser, beyin tümörleri, kallikrein
Sayfa Adedi
: 64
Danışman
: Prof. Dr. Nedret KILIÇ
v
INVESTIGATING THE LEVELS OF SERUM KALLIKREIN
IN BRAIN TUMORS
(M. Sc. Thesis)
Yusuf ÖZER
GAZI UNIVERSITY
INSTITUTE OF HEALTH SCIENCES
January 2015
ABSTRACT
In this study, it was aimed to investigate the variations in kallikrein 6 (KLK6) and
kallikrein 7 (KLK7) levels in serums of benign and malign brain tumor patients.There were
3 study groups as Group-1: healthy people, Group-2: benign brain tumor patients, Group-3:
malign brain tumor patients.There was a significant difference in the levels of KLK6 and
KLK7 between the malign brain tumor patients group and the healthy people group
(p<0,05). There was also a significant difference in the levels of KLK7 between the malign
brain tumor patients group and the benign brain tumor patients group (p<0,05).In
conclusion, the levels of KLK6 and KLK7 increased significantly in the serums of malign
brain tumor patients group. The levels of these proteins in the serums of benign brain
tumor patients group also increased, but not significantly. The increases in these kallikreins
in serums of the malign brain tumor patients group may be useful in cancer progress
determination.
Science Code
: 1010.2
Key Words
: Cancer, brain tumors, kallikrein
Page Number
: 64
Supervisor
: Prof. Dr. Nedret KILIÇ
vi
TEŞEKKÜR
Yüksek lisans eğitimim süresince deneyim ve bilgisini aktararak ufkumu genişleten ve
desteğini heran yanımda hissetmemi sağlayan, bir ömür sevgi ve saygıyla hayatımda
varlığını sürdürecek olan değerli hocam Nedret KILIÇ’ a;
Gazi Üniversitesi Tıp Fakültesi Tıbbi Biyokimya Anabilim Dalı Başkanı Prof. Dr. Hatice
PAŞAOĞLU ve tüm bölüm hocalarıma;
Gazi Üniversitesi Tıp Fakültesi Beyin ve Sinir Cerrahisi Anabilim Dalı öğretim üyesi
değerli hocam Prof. Dr. Gökhan KURT’ a;
Çalışmalarında desteğini esirgemeyen Dr. Zuhal YILDIRIM’ a;
Yanındayken çok eğlendiğim ve birlikte çalışmaktan mutluluk duyduğum çalışma
arkadaşım Dr. Salih SARI’ ya;
Gerek sosyal yaşamda gerekse tez yazımımda desteğini hiçbir zaman esirgemeyen
arkadaşım, dostum, değerli abim Adnan BERBER’ e;
Herzaman yanımda olan maddi ve manevi desteklerini üzerimden hiç eksik etmeyen canım
kadar çok sevdiğim ablalarım Sümeyra CANTÜRK ve Sevda BULUT’ a;
Tez yazımım süresince yardımlarını esirgemeyen Mehdi CANTÜRK' e;
Canlarım diyerek sevdiğim canım yiğenlerim Mehmet CANTÜRK, Miraç CANTÜRK,
Yağmur BULUT ve Fatih BULUT’ a;
Yaşamım boyunca karşılaştığım tüm zorluklarda hep yanımda olan, desteklerini ve
sevgilerinin varlığını her anımda hissettiğim, canımdan aziz bilip varlıklarına
hergün
şükrettiğim canım annem Şaziye ÖZER ve babam Sümmani ÖZER’ e;
Ve yanımda olduğu günden beri hayatıma anlam katan, varlığı mutluluğumun kaynağı
olan, hayat arkadaşım, ömür yoldaşım, değerli eşim Havva ÖZER’ e;
Teşekkürlerimi sunarım.
Yusuf ÖZER
Ankara, 2015
vii
İÇİNDEKİLER
Sayfa
ÖZET .................................................................................................................................. IV
ABSTRACT ........................................................................................................................ V
TEŞEKKÜR ........................................................................................................................ VI
İÇİNDEKİLER ................................................................................................................. .VII
ÇİZELGELERİN LİSTESİ................................................................................................. IX
ŞEKİLLERİN LİSTESİ ...................................................................................................... X
RESİMLERİN LİSTESİ ..................................................................................................... XI
SİMGELER VE KISALTMALAR................................................................................... .XII
1. GİRİŞ............................................................................................................................ 1
2. GENEL BİLGİLER .................................................................................................. 3
2.1. Kanser Nedir? .......................................................................................................... 3
2.1.1. Tümörlerin Yapısı ve Özellikleri .................................................................... 4
2.1.2. Tümörlerin Oluşumunda Çevresel Faktörler .................................................. 7
2.2. Beyin Tümörleri ...................................................................................................... 8
2.2.1. Epidemiyoloji ............................................................................................... 8
2.2.2. Dünya sağlık örgütünün tümör derecelendirmesi........................................... 10
2.2.3. Beyin tümörlerinin evrelendirilmesi.............................................................. 12
2.2.4. Tanı ve teşhis yöntemleri .............................................................................. 14
2.2.5. Beyin tümörü tedavi yöntemleri.................................................................... 14
2.2.6. Nöroepitelyal doku tümörleri ........................................................................ 18
2.2.7. Meningeal tümörler ....................................................................................... 22
2.2.8. Periferik sinir tümörleri ................................................................................. 24
2.2.9. Sellar bölge tümörleri.................................................................................... 24
2.3. Kallikreinler ............................................................................................................ 25
2.3.1. Kallikreinlerin fizyolojik fonksiyonları ........................................................ 26
viii
Sayfa
2.3.2. Kallikreinlerin kanser patofizyolojisindeki rolleri ........................................ 27
2.3.3. Kanser biyobelirteci olarak kallikreinler ....................................................... 29
3. GEREÇ ve YÖNTEM ............................................................................................. 31
3.1. Kullanılan Gereçler ................................................................................................ 31
3.1.1. Deney grupları ............................................................................................... 31
3.1.2. Kullanılan aletler ........................................................................................... 31
3.1.3. Kullanılan kimyasal maddeler....................................................................... 31
3.2. Uygulanan Yöntemler ............................................................................................ 32
3.2.1. Deney gruplarının hazırlanması .................................................................... 32
3.2.2. Metodların uygulanması ............................................................................... 32
4. BULGULAR ............................................................................................................. 39
4.1. Kallikrein 6 Serum Protein Sonuçları ..................................................................... 40
4.2. Kallikrein 7 Serum Protein Sonuçları ..................................................................... 41
5. TARTIŞMA ................................................................................................................ 43
6. SONUÇ ve ÖNERİLER .......................................................................................... 45
KAYNAKLAR ................................................................................................................... 47
EKLER ................................................................................................................................ 61
EK-1. Etik Kurulu Raporu. ................................................................................................. 62
ÖZGEÇMİŞ ........................................................................................................................ 64
ix
ÇİZELGELERİN LİSTESİ
Çizelge
Sayfa
Çizelge 2.1. Dünya Sağlık Örgütünün beyin tümörleri sınıflandırması ............................. 10
Çizelge 2.2. Dünya Sağlık Örgütü evreleme sistemi .......................................................... 12
Çizelge 3.1. Çalışma grupları.............................................................................................. 32
Çizelge 3.2. Kallikrein 6 Elisa kiti reaktifleri ..................................................................... 33
Çizelge 3.3. Kallikrein 6 Standartları ................................................................................. 33
Çizelge 3.4. Kallikrein 7 Elisa kiti reaktifleri ..................................................................... 35
Çizelge 3.5. Kallikrein 7 Standartları ................................................................................. 35
Çizelge 4.1. Tüm gruplara ait istatistiksel sonuçlar ............................................................ 39
x
ŞEKİLLERİN LİSTESİ
Şekil
Sayfa
Şekil 2.1. Kanserli ve normal hücre çoğalması................................................................... 3
Şekil 2.2. kanserli büyümenin başlangıcı ........................................................................... 5
Şekil 2.3. Tümör .................................................................................................................. 5
Şekil 2.4. İnvasyon ve metastaz .......................................................................................... 5
Şekil .2.5. Kansere neden olan faktörler ............................................................................ 7
Şekil 2.6. Dünyada kanserlerin görülme sıklığı .................................................................. 10
Şekil 2.7. Kemoterapinin hücrelere etkisi ........................................................................... 15
Şekil 2.8. Astrositom........................................................................................................... 18
Şekil 2.9. Menenjiom .......................................................................................................... 23
Şekil 2.10. Kallikreinlerin protein yapısı ............................................................................ 26
Şekil 2.11. Derinin deskuamasyonu ................................................................................... 27
Şekil 2.12. Tümör hücre büyümesi ve inhibisyonunda kallikreinlerin rolü ....................... 28
Şekil 2.13. Anjiyogenezde kallikreinlerin rolü ................................................................... 29
Şekil 3.1. KLK 6 Standart grafiği ....................................................................................... 34
Şekil 3.2. KLK 7 Standart grafiği ....................................................................................... 36
Şekil 4.1. Tüm gruplara ait serum KLK6 ortalamaları ...................................................... 40
Şekil 4.2. Tüm gruplara ait serum KLK7 ortalamaları ...................................................... 42
xi
RESİMLERİN LİSTESİ
Resim
Sayfa
Resim 2.1. Cerrahi yöntemle tümörün alınması MR görüntüleme ..................................... 17
Resim 2.2. MR görüntüleme Astrositer tümör.................................................................... 18
Resim 2.3. MR görüntüleme Glioblastoma multiforme ..................................................... 21
Resim 2.4. Glioblastoma multiforme .................................................................................. 22
Resim 2.5. Menenjiom yerleşim bölgesi............................................................................. 23
xii
SİMGELER, KISALTMALAR
Bu çalışmada kullanılmış bazı simgeler ve kısaltmalar, açıklamaları ile birlikte aşağıda
sunulmuştur.
Simgeler
Açıklama
ng
Nanogram
nm
Nanometre
ml
Mililitre
μl
Mikrolitre
yy
Yüzyıl
Kısaltmalar
Açıklama
AAs
Anaplastik Astrositom
AB
Avrupa Birliği
BOS
Beyin Omirilik Sıvısı
BT
Bilgisayarlı Tomografi
ECM
Ekstraselüler Matriks
GBM
Glioblastoma Multiforme
GTE
Gross Total Eksizyon
IGF
İnsülin Benzeri Büyüme Faktörleri
KLK 6
Kallikrein 6
KLK 7
Kallikrein 7
MMP
Matriks Metalloproteaz
MRG
Manyetik Rezonans Görüntüleme
PDGF
Platelet Devrelerinin Büyüme Faktörleri
RT
Radyoterapi
SSS
Santral Sinir Sistemi
VEGF
Vasküler Endotelyal Büyüme Faktörü
WHO
Dünya Sağlık Örgütü
1
1.GİRİŞ
Dünya nüfusunun giderek artmasıyla, nüfus ile paralel olarak çeşitli hastalıklarda
artmaktadır. Bu nedenle insan hayatı yaşamı boyunca çeşitli riskler altındadır. Bu risklerin
en önemlisi hastalıklarla karşılaşma ve mevcut olan sağlığını yitirme riskidir. Kanser
hastalığı da dünya için ortak bir sağlık riskidir [1].
Gelişen çağın içinde bulunduğu en ciddi hastalık kanser olup, insan ölümlerine yol açan
sebepler arasında en önemli yere sahiptir. Gelişmiş toplumlarda kanser kaynaklı ölümler
ilk sırada yer alırken, gelişmekte olan ülkelerde ise kanser kaynaklı ölüm oranları giderek
artmaktadır. Günümüzde kanser ile mücadelede önemli oranda çaba ve çok büyük
miktarlarda bütçeler harcanmaktadır. Buna rağmen kanser, insan sağlığını tehdit eden ilk
faktör olma özelliğini muhafaza etmektedir [2].
Kanser kendini göstermesi, gelişimi ve sonuçları açısından bir hastadan diğerine çok
değişken olan karmaşık bir hastalıktır. Aynı heterojenlik ve çeşitlilik hücresel ve moleküler
düzeyde de kendini gösterir. Kanser hücrelerin aşırı ve zamansız çoğalmalarına, immün
sistemin gözetiminden kaçmalarına ve nihai olarakta uzaktaki dokuları da istila ederek
metastazlar oluşturmalarına yol açan metabolik ve davranışsal değişiklikler geçirdikleri
çok basamaklı bir süreçtir [3].
Kanserlerin hedeflediği genetik programlar insan genomuna dağılmış genlerde yazılıdır.
İnsan DNA' sının 23000 kadar gen içerdiği düşünülmektedir. Bu genlerin bir kaç bin kadarı
(3000-5000) kanserde regülasyonu bozulan genetik programlarda rol alan proteinleri
kodlamaktadır. İşlevini kaybeden bir gen, kritik bir protein, anormal düzeylerde üretimine
(çok az yada çok fazla), anormal bir protein üretimine (işlev kazanmış yada kaybetmiş), ya
da bir proteinin hiç olmamasına sebep olabilir [4].
Protein ailesinin bir elemanı olan Kallikreinler serin proteaz enzim ailesinin bir alt
grubudur [5]. Serin proteazlar da proteazların alt grubudur ve proteolitik kaskadlara katılır.
Proteolitik kaskadlar kan pıhtılaşması, besin sindirimi ve apoptoz gibi birçok fizyolojik
olayda görev alır [6].
İnsan doku kallikrein ailesi 15 gen içerir (KLK 1-15) [7]. İnsan kallikreinleri plazma
kallikreinleri ve doku kallikreinleri olmak üzere başlıca iki gruba ayrılır [8]. Plazma
kallikreinleri 4. kromozomda (4q35), doku kallikreinleri ise 19. kromozomda (19q13.4)
bulunur[9]. Tüm kallikrein proteinleri pre-pro peptitler olarak sentezlenir [9]. Bu peptitler
2
otoaktivasyonla, diğer kallikreinlerle ya da farklı proteazlarla aktif şekle dönüştürülür [6].
Kallikreinler testis, prostat, meme, endometrium ve merkezi sinir sistemi gibi birçok
dokuda ifadelenmektedir [9]. Çeşitli kanser hücre dizileriyle yapılan çalışmalarda birçok
kallikreinin özgül steroit hormonlar tarafından düzenlendiği gösterilmiştir [10, 11.]. İnsan
kallikrein ailesinin kanserle ilişkili olabileceği gösterilmiştir [11].
Merkezi sinir sisteminde de bazı kallikreinlerin (KLK 5, 6, 7, 8, 11) bulunduğu ve bu
kallikreinlerin beyin fizyolojisi ve patobiyolojisiyle ilişkili olabileceği ileri sürülmüştür [5,
9]. İnsan dokusundaki kallikrein 7, bir kimotripsin benzeri serin proteaz, deskuamasyona
yol açar, boynuzsu cilt katmanında yapışkan hücreler arası yapıların degradasyonunu
katalizler. Böylece kallikrein 7 kanser invazyonu ve metastazında rol oynar [12]. Bununla
birlikte merkezi sinir sistemi tümörleri dışında (over, meme, prostat) gelişen diğer tümor
tiplerinde kallikreinlerin (KLK 5, 6, 7, 8, 11) yeni bir kanser belirteci olma olasılığı
vurgulanmıştır.
Biz de çalışmamızda, beyin tümörlü hastalardan elde edilen serum örneklerinde, Kallikrein
6 ve Kallikrein 7 düzeylerini araştıracağız.
3
2.GENEL BİLGİLER
2.1. Kanser Nedir?
Kanser kontrol edilemeyen hücre çoğalması ile tanımlanan bir hastalıktır. Kanser
hücrelerinde, hücreye hem dış çevreden hem de hücre içi ortamdan gelen çoğalmayı
baskılayıcı uyarılar ile ilgili bozukluklar söz konusudur. Ayrıca, kontrolsüz çoğalmaya
engel olması beklenen negatif geri bildirim mekanizmaları da bozulmaktadır. Kontrolsüz
hücre çoğalması ve eşzamanlı apoptozisin baskılanması,
karsinogenez sürecinin
temelindeki önemli iki etkendir.
Kanser hücresinde çoğalma kontrolünün ortadan kalktığı süreçte, hücre döngüsü ile ilgili
genler ve kontrol noktaları ile ilgili genler sıklıkla mutasyona ve hücre işlev bozukluğuna
uğrarlar [13].
Şekil 2.1. Kanserli ve normal hücre çoğalması [14]
4
Hücre dışından gelen çeşitli uyarıların hücre tarafından algılanması ve sinyalin hücre içine
iletilerek
cevap
oluşturulmasında
haberci
sistemlerin
esansiyel
rolü
bulunur.
Karsinogenezde, sinyal iletimi yolaklarını da içine alan temel özellik hücrenin denetimsiz
büyümesi ve çoğalmasıdır. Buna göre, büyümeyi uyaran sinyallerin yokluğunda ve/veya
büyümeyi inhibe edici uyarıların alınması halinde dahi, hücrenin büyüme ve çoğalma
yeteneği devam eder. Hücreye bu potansiyeli kazandıran etmenler, onkogenlerin
fonksiyonlarını arttıran değişiklikler (mutasyon, upregülasyon) ve/veya tümör baskılayıcı
genler ile ilgili değişiklikler (inaktivasyon, gen kaybı) olabilir [15].
Tümör oluşumunun, tümör baskılayıcı genlerin inaktivasyonu sonucu gerçekleştiği ilk
olarak 1970’lerin başlarında Alfred G. Knudson tarafından belirtilmiştir [16].
2.1.1. Tümörlerin yapısı ve özellikleri
Tümör oluşumunun, tümör baskılayıcı genlerin inaktivasyonu sonucu gerçekleştiği ilk
olarak 1970‟lerin başlarında Alfred G. Knudson tarafından belirtilmiştir (Knudson, 1971).
Kanser, hücrelerin sürekli olarak birikmesi ile karakterize edilen bir düzen bozukluğudur.
Bu durum, sürekli çoğalarak aşırı miktarda artan hücre sayısının, normal olarak
gerçekleşen uygun miktarda hücre kaybıyla dengelenememesi sonucu ortaya çıkar. Bu
hücreler invazyon yaparlar ve organizmanın organlarını hasara uğratırlar. Tümör hücreleri
kaynaklandıkları normal hücrelere göre daha kısa zamanda ölmelerine rağmen yeni hücre
oluşumu o kadar hızlıdır ki, sonuçta hücreler devamlı birikir. Bu dengesizlik (aşırı hücre
birikimi), hem tümör hücrelerindeki genetik anormalliklerden hem de organizmanın bu
hücreleri tanımada ve yok etmedeki başarısızlığından kaynaklanmaktadır. Klonal orijin,
immortalite, genetik kararsızlık, kontakt inhibisyonun ve substrata tutunarak büyüme
özelliklerinin kaybı, proliferasyonun büyüme faktörlerinden ve besinlerden bağımsız
olarak devamlı artışı ve metastaz yapabilme özellikleri, tümör hücrelerinin sahip oldukları
benzersiz özelliklerdir [17].
Tümörlerin girintili çıkıntılı bölmeleri çoğunlukla bir kollajen ve elastik fiber ağından
oluşmuştur.
Hidrofilik
jeli
oluşturan
makromolekül
bileşenleri
(hiyaluronat
ve
proteoglikanlar) ve girinti çıkıntıları dolduran sıvı, bu çapraz bağlı yapı içinde
dağılmaktadır [18]
5
Şekil 2.2. kanserli büyümenin başlangıcı [19]
Şekil 2.3. Tümör [20]
Şekil 2.4. İnvasyon ve metastaz [21]
6
Solid tümörlerden oluşan kanserlerin %85‟inden fazlası ölümle sonuçlanır [22]. Bir solid
tümör sadece malin hücre yığınından oluşmayan, tümör hücrelerinin yanı sıra normal
hücreleri de içeren organize bir yapıdır. Tümörlü dokudaki normal hücreler; fibroblastlar,
bağışıklık sistem hücreleri ve kan damarlarındaki endotel hücrelerinden oluşur. Tümörlerin
organizasyon yapısını anlamak için önemli bir yol tümör hücrelerinin terapötik ajan
geçirgenliklerini incelemektir. Şayet terapötikler, tümör hücrelerine doğrudan geçiş
yapabilirlerse, terapötik etkinin hem daha kolay gözleneceği hem de terapötik ajanların
malin tümör hücrelerine ulaşana kadar geçtikleri normal hücre tabakalarına zarar
vermeyeceği sonucuna ulaşılmıştır. Ayrıca ekstraselüler matriks (ECM) varlığında
terapötiklerin tümör hücrelerine ulaşımı incelendiğinde; ECM proteinlerinin hücreler arası
boşlukları doldurmasının, terapötik ajanların tümör hücrelerine taşınmasını engellediği
görülmektedir [23]
Solid tümörlerin devamlı olarak büyümeleri, bu tümörlerin yeni damar oluşumunu uyarma
yeteneği ile ilişkilidir. Çünkü bu damarlar tümör hücrelerine oksijen ve esansiyel yapısal
elementleri taşırlar [24]. Fizyolojik durumlarda yeni damar oluşumu güçlü bir şekilde
önlenmektedir. Onkojen aktivasyonu ve tümör baskılama gen kaybı ile solid tümörlerdeki
normal baskılama ortadan kalkmaktadır. Anjiyogenik fenotip, anjiyogenez düzenleyen
negatif ve pozitif düzenleyiciler arasındaki dengenin değişmesi ile ortaya çıktığından,
anjiyogenez sırasında tümör hücrelerinin çok miktarda anjiyogenik faktör salgıladıkları
kabul edilmektedir [25]. Anjiyogenez, daha önce var olan damarlardan yeni damarların
oluşması anlamına gelir ve embriyogenez, endometrial proliferasyon ve yara iyileşmesi
gibi fizyolojik olayların yanı sıra diyabetik retinopati örneğinde olduğu gibi retinal
neovaskülarizasyonda, hemanjiom, psöriaz, artrit gibi selim hadiselerde, tümörün
büyümesinde ve metastaz yapmasında rol alır [26].
Tüm tümör tiplerinin büyüyüp yayılmaları anjiyogeneze bağlıdır. Kan damarlarının
büyüyüp yayılmasını engellemek, tümörlerin çoğalmasını ve metastazlarını da engellemek
anlamına gelir. Ek olarak; embriyonik gelişim, üreme döngüleri ve yara iyileşmesi gibi
fizyolojik koşullar da anjiyogeneze bağlı olarak gelişir. Ulusal Kanser Enstitüsü tarafından
şimdiye kadar 20‟den fazla anjiyogenez inhibitörü tanımlanmıştır. Tanımlanan bu
anjiogenez inhibitörleri hayvanlarda antitümör etkeni olarak rol oynamaktadır ve bu
inhibitörler tedavi sırasında hem hayvanlara hem de hastalara sistemik enjeksiyon yoluyla
verilmektedir [27].Bazı tümörlerde anjiyogenezin yalnızca tümör gelişiminde değil, tümör
hücrelerinin dolaşıma karışması ve metastaz yapmasında da rol oynadığı düşünülmektedir.
7
Tümör bölgesinde damarların artmasıyla tümör hücrelerinin dolaşıma girmesi kolaylaşır.
Ayrıca, yeni oluşan kılcal damarların bazal membranlarının parçalanması da bu
bölgelerden tümör hücrelerinin daha fazla penetre olmasını sağlar. Tüm bu nedenlerle yeni
anti-kanser tedavilerinde anjiyogenik olay hedeflenmektedir [26].
2.1.2. Tümör oluşumunda çevresel faktörler
Çevresel faktörler içinde en iyi ortaya konulan faktör radyasyondur. İntrauterin dönemde,
çocukluk çağında ya da erişkin çağda radyasyona tedavi veya tanısal amaç ile maruz
kalanlarda santral sinir sistemi (SSS) tümörleri sıklığının artmış olduğu rapor
edilmiştir.Hayvan deneylerinde yüksek doz radyasyon verilerek GBM geliştirilebilmiştir
[28]. Doğurganlık etiyolojide suçlanmış ama birlikteliği kanıtlanamamıştır [29]
İnfeksiyonlardan tüberküloz ve toksoplazma gondi ile yüksek evreli glial tümörler
arasındaki ilişkiyi gösteren az sayıda çalışma mevcuttur. SV40 virus ile epandimom ilişkisi
olduğu ortaya konmuştur [30-31]. Sigaranın pasif ya da aktif içiciliği ile SSS tümörlerinde
artış gösteren çalışmalar olmakla birlikte, kanıtlanmış bir birliktelik gösterilememiştir [32].
Hamileliğinde nitrozaminli gıda ile beslenen ve uyuşturucu kullanan annelerin
çocuklarında astrositom gelişme riski vardır [33]. Allerjik durumu olan ve yüksek serum
IgE düzeyine sahip hastalar ise düşük gliom riski taşır [34].
Şekil .2.5. Kansere neden olan faktörler [35]
8
2.2. Beyin Tümörleri
Beyin tümörleri oluşum nedenleri bilinmeyen, bulaşıcı olmayan, en çok 3-12 ve 40-70 yaş
grubunda görülen, sınırsız büyüyüp, çoğalabilen hücre topluluğudur [36]. İyi huylu (benin)
ve kötü huylu (malin) olmak üzere iki tipi vardır. Benin beyin tümörleri kanser hücresi
içermez, genellikle sınırları düzgündür, beynin diğer alanlarına basınç yapmaz ve belirti
vermezler. Bu tümörler genellikle ameliyatla ortadan kaldırılırlar ve tekrarlamazlar. Malin
beyin tümörleri ise kanser hücresi içerirler. Beyinde yaşamsal önemi olan hücreleri etkiler
ve yaşamı tehdit ederler. Malin beyin tümörleri hızlı büyür, çevre dokulara ilerler ve bir
ağaç gibi kök salarak beynin sağlıklı dokularını tahrip ederler [37].
Beyin tümörleri; tüm hastalıklar içinde en dramatik türlerden biridir. ABD’de 1998–2002
yılları arasında 13000 kişi primer malign beyin tümöründen ölmüş ve 18000 yeni vaka
teşhis edilmiştir [38]. Bu sayı bütün malign tümorlerin %10-15’ini oluşturur ve tüm kanser
ölümlerinin %2’sinden sorumludur. Ayrıca sistemik primer kanserlerin semptomatik
intrakranial metastazı sonucu her yıl en az 100 000 kişi ölmektedir [39]. Beyne en sık
metastaz %50–60 oranında akciğerden sonra meme, cilt ve gastrointestinal sistemden
olmaktadır [40-42].Çocukluk çağının en sık rastlanan ikinci malignitesini beyin tümörleri
oluşturur Erişkinlerde ise primer beyin tümörleri en sık 6. malignite olarak karşımıza
çıkmaktadır [43,45]. Her 100 bin kişiden yaklaşık 10’unda yeni beyin tumörü tanısı
konulmakta, bu oran 80 yaşından sonra 100 binde 37’ye çıkmaktadır. Tüm intrakranial
tümörlerin %40-45’ini gliomlar oluşturur [46]. Yüksek dereceli malign glial tümör olan
(GBM) bu oran içerisinde %80 gibi oranla önemli bir yer tutar [40].
2.2.1. Epidemiyoloji
Santral sinir sistemi tümörleri yeni tanı konulan tüm malignitelerin %2’sini, çocukluk çağı
malignitelerinin ise %20’sini oluştururlar [47]. Bu yaş grubundaki bütün malignitelerinin
%40-60’ını gliomlar teşkil etmektedir [48,49]. Gliomların görülme sıklığı 100 000’de 5–10
olarak saptanmıştır [50]. Primer santral sinir sistemi tümörlerinin, ilk 15 yaşda yaklaşık
%40-45’i, erişkin yaş grubunda ise %50-60’ı astrositer kökenlidir. Astrositomlardan sonra
en sık karşılaşılan tümör grubunu ise oligodendrogliomlar oluşturmaktadır [51-54].
Santral sinir sistemi tümörleri yaş dağılımı incelendiğinde, çocukluk çağında daha fazla
görülmektedir. 20 yaşlarından 70 yaşına kadar giderek artan bir sıklık gösterir, 70 yaşından
9
sonra tekrar sıklığı azalır [54]. Görülme sıklığı açısından bütün yaş grupları içinde
erkeklerde kadınlara göre hafif bir yükseklik saptanmıştır [55].
Histopatolojik tiplerine göre görülme sıklığı incelendiğinde, çocukluk çağı beyin tümörleri
ile erişkinlerdeki beyin tümörleri arasına belirgin farklılıklar vardır. Çocukluk çağında
düşük dereceli glial tümörler, erişkinde ise yüksek dereceli glial tümörler daha sıktır
[56,57].
İnsidans çalışmaları, yıllar içinde santral sinir sistemi tümörlerinin sıklığında hafif bir artış
olduğunu göstermektedir. 1985 ile 1995 yılları arasında istatistiksel olarak %0,9 luk bir
artış olduğu görülmüştür [58].Bu artışın nedeni olarak çevresel faktörlerin etkisi
tartışılmakla beraber bilgisayarlı tomografi (BT) ve manyetik rezonans (MR) incelemelerin
yaygın olarak kullanılmaya başlanmasının tanıyı kolaylaştırmasıyla ilgisi olabilir [53, 59,
60].
(GBM) ve Anaplastik Astrositom (AAs) gelişmesi için ailevi yatkınlık ya da tanımlanabilir
bir çevresel etken olması gerekmez, sporadik olarak ta ortaya çıkabilir, yâda düşük dereceli
astrositomlardan zamanla progresyon sonucu GBM gelişebilir. Bu gelişim kromozom 10
ve 17’de yerleşim gösteren tümör supresör genlerin kademeli kayıplarından ileri
gelmektedir [61,62]. Kromozom kayıplarıyla tümör büyümesi ve heterojenitesi artar ve
bunlarda onkojenlerin aktivasyonuna yol açar [63]. Primer ve sekonder GBM’lerin genetik
profilleri farklıdır. Primer GBM’ler PTEN mutasyonu, p16 delesyonu, epidermal büyüme
faktörünün (EGF) mutasyonu ve aşırı salınımı ile biriktedir. Sekonder GBM’lerde ise
sıklıkla p53 mutasyonları ve platelet derivelerinin büyüme faktörünün (PDGF) fazla
salınımı gözlenmektedir ve bunun reseptörü de PDGF receptor α’dır [64,65]. Tüm bu
bulgular glial tümörlerde genetik bir köken olduğunu gösterir [66]. Santral sinir sistemi
tümörleri yaş, cins ve zaman içinde insidans oranlarında değişkenlik gösterdiği gibi
popülâsyonlar arasında da farklılıklar vardır [67]. Japonya’da, ABD’den yaklaşık 3 kat
daha az primer beyin tümörü görülmesi glial tümör gelişiminde genetik ve çevresel
etkenlerin önemli rolü olduğunu desteklemektedir [68]. Aynı zamanda tüm Asya’da da
SSS tümör sıklığının azlığı genetik ve çevresel etkenlerinin rolünü işaret eder
Aynı ülkede yaşayanlar arasında, beyaz ırkda SSS tümörü sıklığı siyah ırka göre belirgin
olarak daha fazla görülmüştür [67]. SSS tümörlerine bağlı ölüm oranı 100 000 de 4.2
olarak tespit edilmiş, erkekler için ölüm oranı 5.1, kadınlar için 3.5 olduğu görülmüştür
[69]. Geçirilen kafa travmaları da beyin tümörü etiyolojisinde suçlanmıştır [70].
10
Şekil 2.6. Dünyada kanserlerin görülme sıklığı [71]
2.2.2. Dünya sağlık örgütünün tümör derecelendirmesi
Çizelge 2.1. WHO tarafından yapılan beyin tümörleri sınıflandırması.
Astrositler
• Diffüz astrositoma (grade II)
• Anaplastik astrositoma (grade III)
• Glioblastoma (grade IV)
Oligodendroglial tümörler
• Oligodendroglioma Karma gliomalar
• Oligoastrositoma
Ependimal tümörler
• Ependimoma Nöronal ve karma tümörler
• Gangliositoma
11
Nöronal/glial tümörler
• Disembriyoplastik nöroepitel tümör
• Ganglioglioma
Embriyonal tümörler
• Medulloepitelioma
• Ependimoblastoma
• Nöroblastoma
Primitif nöroektodermal tümörler
• Medulloblastoma
Lezyonlar genellikle; kolloid kist, meningiom, subependimal dev hücre astrositom ve
koroid pleksus papillomanın da bulunduğu üçüncü ventrikülde yer alırlar. En sık görülen
(%25) beyin tümörü olan glioblastomlar, en az farklılaşmış ve en agresif tümör çeşitleri
olmalarına rağmen, intraventriküler tümörler arasında oldukça az bulunurlar [72]. Yerleşim
yerlerine ve büyüklüklerine göre değişik semptomlar verirler. Çoğunluğu hemisferik
yerleşimli olduğundan genellikle epilepsi nöbeti, disfazi ve hemiparezi sendromlarıyla
karşımıza çıkabildikleri gibi tümörün çok büyük olması ya da beyin omurilik sıvısının
dolaşımını engellemesi durumunda artmış kafa içi basıncına bağlı olarak baş ağrısı,
bulantı, kusma, papil ödemi ve bulanık görme gibi belirtiler de verebilirler [73].
İntrakraniyal (kafatası içerisinde yer alan) tümörlerin % 40-45‟ini oluşturan glial
tümörlerin mortalite ve morbiditesi yüksektir. Beyin tümörlerinin klinik gidişi kişinin
savunma sistemi, lezyonun konumu, proliferasyon kapasitesi, infiltrasyonu ve tedaviye
direnci gibi pek çok etmene bağlıdır. Histolojik faktörlerin iyileşmedeki (prognoz) etkisi
belirgin değildir. Tümörün histolojik derecesinin ve proliferasyon kapasitesinin glioma
prognozunda önemli olduğu kabul edilmektedir [74]. En sık görülen (%25) beyin tümörü
olan glioblastomlar, en az farklılaşmış ve en agresif tümör çeşitleri olmalarına rağmen,
intraventriküler tümörler arasında oldukça az bulunurlar [72].
12
2.2.3. Beyin tümörlerinin evrelendirilmesi
Bir tümörün evresi malignite derecesini gösterir. Tümörün evrelenmesi histopatolojik
değerlendirme ile mümkündür.Bu aşamada Dünya Sağlık Örgütünün (WHO) evreleme
sistemi [75]. Kullanılır. Dünya Sağlık Örgütü (WHO) 1993 yılında tümörlerin ortak
sınıflandırmasını yayınlamış ve evre I-IV arasında tümörler benign’den malign’e doğru
sınıflandırılmıştır [76].
Çizelge 2.2. WHO Evreleme Sistemi
Evre 1.
Yavaş büyüyen hücreler
Normale yakın mikroskopik görünüm
Düşük malignite
Hayatta kalım genellikle uzun [75]
Evre 2.
Görece yavaş büyüyen hücreler
Anormal mikroskopik bulgular
Komşu normal dokuyu invaze edebilir
Daha yüksek evreli olarak nüks edebilir [75]
Evre 3.
Aktif anormal hücre yapımı
Belirgin anormal mikroskopik bulgular
Komşu normal dokuda infiltrasyon
Genellikle daha yüksek evreli olarak nüks etme eğilimi [75]
13
Evre 4.
Hızlı anormal hücre yapımı
İleri derecede anormal mikroskopik bulgular
Hızlı büyümeyi sürdürebilme için neovaskülarizasyon
Santral kesimde nekroz [75]
2.2.4. Tanı veteşhis yöntemleri
Beyin tümörleri diffüz olarak çevre dokulara yayılır ve sıklıkla orta hattı geçerek
kontralateral beyin dokusuna nüfuz eder. Beyin omurilik sıvısı (BOS)
yollarında
obstrüksiyon veya intrakranyal basınç artışına neden olarak nörolojik bozukluklara yol
açar. Kafa içi basınç artışına bağlı beyin tümörlerinin erken döneminde baş ağrısı, bulantı
ve kusma, nöbet ve fokal nörolojik bulgular saptanır.
Bunun yanında pupil ödemi, denge ve koordinasyon bozuklukları gibi serebellar veya
parezi-pleji gibi motor defektler, hafıza ve kişilik bozuklukları, görme veya diğer kranyal
sinirlerle ilişkili disfonksiyon sorunları ve diğer nörolojik, psikyatrik sorunlar görülebilir.
Bulgular tümörün büyüklüğü, yerleşimi ve peritümöral ödem ile ilişkilidir. Radyolojik
değerlendirmede genellikle hemoraji ve kalsifikasyon nadir
olup, görüntüleme
tetkiklerinde özellikle kontrast sonrası belirgin ödem ve kitle etkisi saptanır. Peritümöral
ödem içerisinde tümör hücrelerinin bulunması nedeniyle Radyo terapi alanının
planlanmasında da bu hacimden faydalanılır [77,78].
Tanısal çalışmalar açısından en önemli tetkik manyetik rezonans (MR) görüntülemedir.
Preoperatif tanı, tümörün yaygınlığının değerlendirilmesi, tedavinin planlanmasında ideal
görüntüleme yöntemidir. Tümör T1 ağırlıklı kontrastlı
alanını çevreleyen halka konfigürasyonunda görülür. T2
sekanslarda düzensiz, nekroz
ağırlıklı görüntülerde ödem
kontrast tutulumunun ötesine uzanarak mikroskopik yayılımı gösterir [79].
Görüntüleme tetkikleri rezidü tümör varlığının gösterilmesi ve tedavi öncesi durumun
belirlenmesi için cerrahi sonrası 48 saat içinde uygulanır. Tam rezeksiyon sonrasında bile
cerrahinin etkisiyle oluşan yoğunluk artımlarının rezidü tümörden ayrımı zordur. Cerrahi
14
sonrası yoğunluk artımı postoperatif beşinci günde oluşur, iki hafta içinde pik yapar ve bir
ay süreyle devam edebilir [80].
Klinik belirtiler
Yerleşim yeri ve büyüklüğüne göre değişik belirtiler verirler. Bunlar; kafa içi basınç
artması sendromu (KİBAS) artışına bağlı bulantı, kusma, baş ağrısı, epilepsi nöbeti,
konuşma bozukluğu, yarı felç, görme diskinin şişmesi, bulanık görme olabilmektedir [81].
Hastalığın prognozu; hasta yaşı ve cinsiyeti, tümör histolojisi, tümör lokalizasyonu ve
büyüklüğü, karnofsky derecesi, semptomların ortaya çıkma zamanı, cerrahi rezeksiyon
genişliği, ameliyat sonrası rezidüel tümör hacmi, verilen radyasyon dozu, kemoterapi
kullanımına bağlıdır [82].
2.2.5. Beyin tümörü tedavi yöntemleri
Beyin tümörlerinin tedavisi, ilerleyen tıp bilimi ve tedavileri destekleyici alternatif
yöntemlere rağmen oldukça zordur [83]. Çocukluk çağı beyin tümörlerinde cerrahi ve RT
standart tedavi yaklaşımlarıdır. Tümör dokusu tam olarak çıkarılamazsa RT ve
kemoterapinin yararı azalmaktadır.
Histolojik tanıyı koymak ve tümör kitlesini küçültmek için tedavinin ilk basamağı
cerrahidir. Cerrahinin amaçları intrakraniyal basıncın azaltılması, tümör basısına bağlı
diğer nörolojik kusurların giderilmesi, doku tanısının sağlanması ve tümörün tamamının,
mümkün olduğu oranda, çıkarılmasıdır. Cerrahi yanında radyoterapi uygulanmasının
hastaların yaşam sürelerini uzattığı gösterilmiştir. Spinal kord boyunca yayılma eğilimi
yüksek olan tümörlerde kraniyal ışınlamaya ek olarak spinal kord ışınlaması standart
tedavilerde kullanılmaktadır. Geniş alan ışınlamasının entellektüel, gelişimsel ve endokrin
bozuklukları içeren geç şekilleri çok belirgindir. Bu nedenle çevre dokuların radyasyondan
etkilenmesini en aza indirmek amaçlanır. Geç etkilerin en önemlileri entellektüel
kötüleşme, endokrinopati ve lökoensefalopatidir. RT sırasında hastanın yaşının küçük
olması en önemli risk faktörlerinden biridir. Bu nedenle küçük yaş grubunda (özellikle ilk
üç yaşta) radyoterapinin mümkün olduğunca verilmemesi veya cerrahi ve kemoterapiden
sonraya ertelenmesi uygun görülmektedir.
Beyin gelişiminin hızlı olduğu 3 yaş altındaki çocuklarda RT yerine kemoterapi kullanımı
ile RT'nin geç etkilerinden korunma amaçlanmaktadır. Kan-beyin engeli birçok maddenin
SSS‟ye ulaşmasını etkilemektedir. Fakat tümör varlığında bu engel bozulmakta ve ilaçların
15
tümör dokusuna ulaşması kolaylaşmaktadır. SSS tümörlerinin kemoterapiye cevap
oranındaki ilerlemelerle birlikte birçok çalışmada yüksek doz kemoterapi uygulanmıştır.
İlaç penetrasyonunu artırmak için uygulanan diğer bir girişim, bölgesel (karotid arter)
infüzyonlardır. İlaçların küçük dozlarda sistemik toksisiteyi de azaltarak tümör dokusuna
daha fazla verilmesi amaçlanmıştır. İntratekal veya intraventriküler kemoterapi, bölgesel
tedavi olarak düşünülebilir. Ancak verilen tedavinin beyin omurilik sıvısından (BOS),
beyin
parankimine
geçişinin
sınırlı
olabileceği
göz
önünde
bulundurulmalıdır.
İmmunoterapi, kullanılan diğer bir tedavi yöntemidir. İnterferonun insan gliom
hücrelerinin büyümesini engellediği ve sitotoksik cevap oluşturduğu gösterilmiştir.
Tedavide endokrinolojik ve nörolojik geç yan etkiler uzun süreli sağ kalımda karşılaşılan
sorunlardır [84].
Kemoterapi
Günümüzde kanser tedavisinin en az bir döneminde ilaç tedavisi
kullanılmaktadır.
Kanserin ilaçla tedavisinden söz edildiğinde, ilk akla gelen ilaç grubu sitotoksik ajanlar
yani "kemoterapi"dir. Hormonal tedavi, immunmodülatörler
ve son yıllarda ilaç
portföyüne giren tirozin kinaz inhibitörleri, antikorlar ve antianjiyogenik ajanlar gibi
hedefe yönelik tedaviler kemoterapi ile birlikte veya ayrı olarak kanser tedavisinde rol
alırlar. Sitotoksik kemoterapi bazı yayılmış kanserleri iyileştirirken, diğerlerinde tümörleri
küçültüp belirtileri azaltır ve hatta bazen yaşam süresini uzatır [85].
Şekil 2.7. Kemoterapinin hücrelere etkisi [86]
16
Kemoterapi günümüzde dört temel klinik durumda kullanılmaktadır.
• Primer-indüksiyon kemoterapisi
• Neoadjuvan kemoterapi
• Adjuvan kemoterapi
• Lokal-rejyonel kemoterapi
Primer-indüksiyon kemoterapisi, ileri evre kanserle başvuran ve başka tedavi seçeneği
olmayan hastalara uygulanan ilaç tedavisidir [85]. Neoadjuvan kemoterapi cerrahi ve
radyoterapi ile tedavi yapılabilen ancak sadece lokal tedavi ile başarı oranının düşük
olduğu kanser türlerinde cerrahi ve/veya radyoterapiden önce ilaç uygulaması olarak
tanımlanır [87].
Kemoterapi, insan vücudunda anormal çoğalan ve sağlıklı dokulara zarar veren hücrelerin
büyüme ve çoğalmalarını durdurmayı veya yok etmeyi amaçlayan bir tedavi biçimidir.
Kemoterapide kullanılan ilaçlar oldukça çeşitlilik göstermektedirler. Standart olarak kabul
edilebilecek kemoterapi ajanları temel olarak anormal bölünen hücreleri hedef alırlar ve
bu hücrelerin çoğalmasını durdurmayı ve yok etmeyi amaçlarlar. Standart kemoterapi
ilaçlarının yanısıra, günümüzde direk zararlı
bağışıklık sistemini güçlendiren ilaçlar,
hücrelere yönelik hedefleyici ajanlar,
hormonal ajanlar ve zararlı hücrelerin
biyolojilerini değiştirmeyi amaçlayan ilaçlar artan sıklıkta kullanılmaktadırlar. Her ne
kadar kemoterapi ilaçları anormal olarak çoğalmakta ve büyümekte olan zararlı hücreleri
hedefliyorsa da, çoğu kere normal hücre büyüme ve çoğalmasına da etki etmektedirler
[88].
Cerrahi
Tanı koymak, semptomları geriletmek, sağkalımı arttırmak ve steroid gereksinimini
azaltmak üzere kullanılır. Laws ve ark.’ın 565 hastada yaptığı prospektif çalışmada agresif
cerrahinin yalnızca biopsi yapılanlara göre sağ kalıma belirgin prognostik katkısı olduğu
gösterilmiştir [89]. Retrospektif analizlerde de tam rezeksiyon [gross total eksizyon(GTE)]
ile sağkalımın arttığı ve özellikle iyi performans skoru olan hastalarda etkili olduğu
gösterilmiştir [90-92]. Cerrahinin bu önemli yerine karşın, yüksek dereceli tümörlerin
infiltratif yapısı gereği GTE zor olabilmektedir. Tanısal ultrason, lazer, ultrasonik doku
aspiratörleri,
kortikal
haritalama,
fonksiyonel
görüntüleme,
bilgisayar
eşliğinde
17
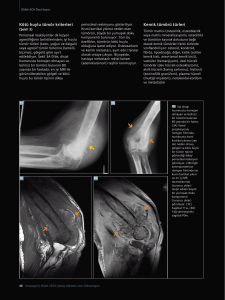
stereotaktik lazer teknikleri gibi gelişmeler intrakranyal tümörlerin geniş rezeksiyonu için
cerrahi olanaklarını arttırmaktadır [93].
Resim 2.1. Cerrahi yöntemle tümörün alınması MR görüntüleme [94]
Radyoterapi
Yüksek dereceli beyin tümörlerinin tedavisinde fraksiyone eksternal radyoterapi (RT)
cerrahi sonrası standart tedavidir. RT kullanımı 1970’ lerde yapılan ve sağkalım katkısı
gösterilen iki randomize çalışma sonrası artmıştır [95,96]. Walker ve ark.303 hastada
cerrahi sonrası destek tedavi ile BCNU(karmustin)/
RT/RT+BCNU kollarını
karşılaştırmış, medyan sağkalım sırasıyla 14, 18.5, 35, 34.5 hafta olarak bulunmuştur [95].
Kristiansen ve ark.’ın 118 hastada yaptığı başka bir çalışmada da adjuvan RT
uygulananlarda, yalnız cerrahi yapılanlara göre medyan sağkalımın 5.2 aydan 10.8 aya
çıktığı görülmüştür [96]. RT toplam dozu genellikle (1.8 veya 2 Gy/ fraksiyon ile) 60 Gy
olup, yaşlı hastalarda kısa RT şemalarıyla 40-50 Gy uygulanmasının da etkili olduğu
gösterilmiştir [97,98]. Tüm beyin 60 Gy RT sonrasında 10 Gy boost uygulamasının
medyan sağkalım üzerine etkisi gösterilememiştir [99].
18
2.2.6. Nöroepitelyal doku tümörleri
Astrositer tümörler:Astrositik tümörler, intrakranial tümörlerin en sık görülenidir ve primer
beyin tümörlerinin %60’dan fazlasını oluşturur. En sık görülme yeri serebral
hemisferlerdir.Görülme insidansı bölgeler arasında farklılık göstermektedir [100].
Şekil 2.8. Astrositom [101]
Resim 2.2. MR görüntüleme Astrositer tümör [102].
19
Düşük dereceli astrositomlar 2’ ye ayrılır.
1.Diffüz infiltran astrositer tümörler: Makroskobik görünümünün ötesinde bir diffüz
infiltrasyon gösterirler. Belirgin oranda da anaplastik progresyon gösterirler.
2. Daha iyi sınırlı astrositomların özel varyantları: Genellikle iyi sınırlıdır ve komşu beyin
dokusuna sınırlı infiltrasyon gösterirler ve sıklıkla anaplastik progresyon göstermezler.
Diffuz tipteki astrositomlar artan anaplazi oranına göre sınıflandırılırlar. İnsidans olarak
WHO evre II (astrositom) %14.34, WHO evre III (AAs) %13.14, WHO evre IV (GBM)
%72.11 [103].
a) Pilositik Astrositom (WHO Evre I)
Düşük evre glial tümörlerin alt grubudur. En sık çocuk ve genç yaştaki erişkinlerde
görülürler. Tüm intrakranyal glial tümörler içinde %4-5’i, çocukluk çağı beyin
tümörlerinin ise %15’ini teşkil ederler [104]. Pilositik astrositomlar genellikle orta hat
yapılarında yerleşim gösterirler. Serebellum (%12-%18), serebral hemisfer (%8-%20), 3.
Ventrikül çevresi ve optik yollar (%3-%5) daha sık görülen bölgelerdir [105-107].
Klinik semptomları diğer glial tümörlerdekinden farklılık göstermez. MR incelemede, tipik
olarak iyi sınırlı etraf normal dokuya invazyon göstermeyen, T1 ağırlıklı sekanslarda
hipointens, T2 ağırlıklı sekanslarda hiperintens lezyonlar olarak gözlenirler. Peritümoral
ödem, kalsifikasyon genellikle görülmez, kanama da nadirdir [108-109].
b) Astrositom (WHO Evre II)
Hemisferik glial tümörlerin %20-30’unu oluştururlar ve 20–50 yaşlar arasında daha sık
görülürler.Karakteristik yerleşim bölgeleri frontal ve temporal bölgelerdir. Pediyatrik yaş
grubunda en sık posterior fossa ve ponsa yerleşir. Bilgisayarlı tomografide karakteristik
olarak iyi sınırlı, kontrast tutmayan, izodens veya hipodens, etrafında az miktarda ödem
alanı bulunan tümörler olarak izlenirler. Kalsifikasyon %10–20 oranında görülür [110112].
c) AAs ve GBM (WHO Evre III ve IV)
Glioblastoma Multiforme (GBM), kötü diferansiye astrositlerden oluşan en malign
astrositik tümördür. Histolojik olarak; sellüler pleomorfizm, nükleer atipi, belirgin mitotik
aktivite, vasküler trombozis, mikrovasküler proliferasyon ve nekroz görülür. Patolojik tanı
20
için mikrovasküler proliferasyon ve nekroz görülmesi gerektiği klinik çalışmalarla ortaya
konmuştur [113,114]. Prognoz çok kötü olup tüm agresif tedavilere rağmen hastaların
yaklaşık %50’si ilk 1 yıl içinde ölmektedir [115]. Primer malign gliomlu 65 yaş ve üzeri
olanların yalnız %2’si, 45 yaş ve altında olanların yalnızca %30’u 2 yıl veya daha az yaşar
[116].
Anaplastik Astrositoma’ ların yaş ile yerleşim alanları değişkenlik göstermektedir. 25 yaş
altında AAs’ların 2/3’ü serebellum da iken, 25 yaş üzerinde ise % 90 serebral yerleşim
gösterirler [117,118,119]. Glioblastoma Multiforme’ nin tüm primer beyin tümörleri
içindeki oranı % 25–30 olarak tespit edilmiştir [120]. AAs’un tüm beyin tümörleri içindeki
oranı % 15–20 dir [121]. Erişkin yaş grubu ele alındığında primer beyin tümörlerinin
yarısından fazlasını GBM oluşturur. ABD’de GBM hastaları teşhis edildiğinde 55 ve 74
yaşları arasında olup, AAs veya diğer astrositomaların ise ortalama görülme yaşı 50’dir
[122,123].
Çocuklardaki gliomların %6–10’unu AAs ve GBM oluşturur [124]. Çocuklardaki AAs ve
GBM’ler yetişkine nazaran daha kötü prognoza sahiptirler [125]. Yüksek dereceli
astrositomlu çocukların ortalama yaşam süresi 15–42 ay’dır [126]. AAs infiltratif bir
lezyon olup astrositomlar ve GBM arasında ara grubu oluşturur (WHO derece III).
Vakaların %65-75’i düşük dereceli astrositomların dedifferensiasyonu sonucu gelişir, bu
progresyon süresi en az 1 en çok 10 yıl olup ortalama 4–5 yıldır [127].
Glioblastoma Multiforme (GBM)’ler, primer ve sekonder olarak ikiye ayrılır.Yaklaşık
%10 GBM prekürsör lezyon olmadan (De novo) gelişir. Bunlarda EGFR gen ekspresyonu
sekonder formdan çok yüksektir [128]. Sekonder GBM, WHO sınıflamasına göre derece II
diffüz astrositom veya AAs’lardan gelişir. Primer GBM ise, sıklıkla malign öncü lezyon
olmaksızın kısa bir klinik öyküyü takiben gelişir ve WHO sınıflamasına göre derece IV’tür
[129]. Primer GBM daha yaşlılarda ve şikayetlerlerin kısa sürede ortaya çıktığı bir klinik
tabloyla karşımıza çıkarken (olguların %50’sinde 3 aydan kısa klinik), sekonder GBM,
daha gençlerde ve genellikle aylar veya yıllar süren klinik şikâyetler ile başvururlar. GBM
ve AAs erkeklerde kadınlara göre, beyaz ırkta da siyah ırka göre bir miktar daha sıktır
[130].
21
d) Glioblastoma multiforme
Gliom, beynin nöronlara destek olan dokularından kaynak alan bir beyin tümörüdür.
Gliomlar, primer beyin tümörlerinin % 40'ını oluşturmaktadır. Gliom tümör türlerinden
biri olan GBM, düşük sağ kalımla birlikte yüksek Grad’lı gliomlar içerisinde en az
diferansiye ve en kötü prognozu olandır. Grad 4 olarak ifade edilir. WHO’nin yapmış
olduğu sınıflandırmaya göre tüm gliomların % 75 ini oluştururlar. Erişkinlerde (45-70 yaş)
en yaygın görülen primer beyin tümörleridir. İnvazyon özelliği yüksektir. Erkeklerde daha
sık görülür (E/K oranı 1,6 dır). Sıklıkla frontal lob yerleşimlidir. Nispeten yuvarlak
şekillidir. Metastaz olasılığı % 12 den azdır. Lenfatik metastaz yapmazlar. Hematolojik
metastaz nadiren rastlanır [131].
Resim 2.3. MR görüntüleme Glioblastoma multiforme [132]
22
Resim 2.4. Glioblastoma multiforme [133]
2.2.7. Meningeal tümörler
Menenjiom
En yaygın ekstraaksiyel tümör olup beyin tümörlerinin yaklaşık olarak % 15-20 ‘ sini
oluşturur. Çocukluk döneminde nadir olarak görünen bu tümör diğer tümör çeşitlerinin %
2 -3 ‘ ünü oluşturur. Parasagital konveksite anterior silvian bölge tüberkülüm sella sfenoid
kanat parasellar alan optik sinir kılıfı ve olfaktor olukta sık görülür.[134].
Menenjiomlar beyni ve omuriliği çevreleyen zarlar ve örtü (endoteliyal kaplama)
hücrelerinden köken almakta ve bening tümörler olarak kabul edilmektedirler. Bütün beyin
tümörlerinin % 10- 19’ unu oluştururlar. Çocukların %2’sinden azında görülmesine
rağmen menenjiomların yaş dağılımı homojen bir yapı gösterir.
23
Şekil 2.9. Menenjiom [135]
Resim 2.5. Menenjiom yerleşim bölgesi [136]
Tümörler tüm yaş gruplarında ortaya çıkmakta ama genel olarak orta yaşlarda daha fazla
görülmektedir. Yüksek dereceli veya maling menenjiomlar kromozom 1 üzerindeki
lokuslardaki delesyonlar ile karakterizedirler [137].
24
Sıklıkla heterojen sinyal oluşturur. Menenjiomlar genellikle duradan köken alsalar da pial
kökenli yada intraventriküler de olabilir. Kalsifikasyon ve nadir de olsa kistik dejenerasyon
gösterebilir. Tümör içi kistlerin yanı sıra subaraknoidal BOS lokülasyonu veya nadir de
olsa pür kistik menenjiom görülebilir. Sıklıkla kalsifiye olur. Bu durumda T1A ve T2A
görüntülerde hipointens gözükür. Geniş tabanla duraya oturması kemikte hiporeztozis veya
invazyon oluşturması genel karakteristik özellikleridir. Falks ve tentoryum invazyonu sık
olup intraaksiyel kitlelerden ayrımında önemli bir kriterdir [134]. Sinüs komşuluğunda
olan menenjiomlarda sinüs invazyonu mutlaka değerlendirilir [138].
Cerrahi açıdan rekürrens olasılığı yüksek olan atipik menenjiomlar ve nadir görülen maling
menenjiomları tipik menenjiomlardan ayırmak önem taşır. Bu konuda difüzyon tensör
görüntüleme ile yapılan çalışmalar bulunmaktadır [134].
2.2.8. Periferik sinir tümörleri
Schwannom
Schwannomlar
sıklıkla serebellum yakınında denge ve duymadan sorumlu kraniyal
sinirlerden oluşan ve schwann hücrelerinden köken alan, genellikle bening tümörlerdir.
Bayanlarda erkeklere oranla yaklaşık olarak iki kat daha yaygın ve çoğu kez 30 ile 60 yaş
olan orta ve ileri yaşlarda teşhis edilirler. İntrakraniyal schwannomlar, primer beyin
tümörlerinin yaklaşık olarak %8’ ini oluştururlar. En yaygın görünen schwannom sekizinci
kraniyal sinirlerde ortaya çıkabilirler.
Maling schwannomlar periferal sinirlerden orjin almakta ve rekürren hastalık ve erken
metastazlarla beraber maling bir seyir izlerler. 1p kayıpları ve 11q kazançları bazı
schwannomlarda tesbit edilmiş fakat 22q kaybı haricinde tek başına hiçbir sürekli genetik
değişim bu güne kadar schwannomlar ile ilişkili bulunmamıştır [139].
2.2.9. Sellar bölge tümörleri
Kraniofarinjiom
Epitelyum kökenli intrasellar ve suprasellar yerleşimli, genellikle 3. Ventriküle uzanan orta
hat kitleleridir. %50’ si çocukluk ve adolesan çağında izlenir. Diğeri ise 5. sekattan sonra
izlenir. Birkaç milimetreden birkaç santimetre boyutlara erişebilir. Genellikle suprasellar
olup nadiren intrasellar ya da 3. ventrikül içerisinde izole olarak izlenebilir [140].
25
Papiller ve Adamantinomatöz olmak üzere iki farklı tipi vardır [140].
----Papiller kraniofarinjiom:
Tipik olarak erişkin hasta gruplarında izlenen bir durumdur. Kistik komponent bulunmaz
ve kalsifikasyon içermez. Genellikle 3. ventrikül içerisinde yerleşme görünür. Bu
özellikleri nedeni ile cerrahi yolla çıkarımları nisbeten kolay olup rekürrens ihtimali azdır.
MRG’ de solid, 3. ventrikül içi kitle şeklinde izlenir [141,142]
----Adamantinomatöz kraniofarinjiom:
Çocukluk çağında genellikle ilk iki dekatta suprasellar kistik kitle olarak izlenir. Kist
içeriği değişkendir. Genellikle kalsifikasyon izlenir. MRG’ de heterojen, dominant kistik
ve solid komponentleri bulunan iyi sınırlı lezyonlar olarak izlenir. Komşuluğundaki
vasküler yapıları genellikle çevreler. Kontrast sonrası ise solid komponentlerde belirgin
kontrast artışı izlenir [140].
2.3. Kallikreinler
Kallikreinler (KLK) kininojenlerden vazoaktif
bir peptid olan bradikinin oluşturma
yetenekleriyle tarif edilmiş serin proteazlardır. Kallikrein ismi, ilk olarak 1930’ larda bu
enzim grubunun aktivitesini pankreatik ekstarktlarda tanımlayan Werle ve ark.’dan
gelmektedir. Zira Yunancada pankreas ‘’kallikreos’’ demektir [143,144]. 1970’ lerde adli
amaçlı olarak semende erkeğe özgü antijenlerin araştırılması kallikrein 3 (KLK 3 ya da
PSA)’ün keşfine yol açmıştır [145]. 1990’ larda ise 12 yeni serin proteaz geni
keşfedilmiştir ve bunlar ilk üç kallikreine sekans ve yapısal benzerlikleriyle birlikte
kromozomda kallikreinlerle aynı bölgede bulunmaları nedeniyle kallikrein ailesine dahil
edilmiştir [146-148].
Önemli olarak iki tip kallikrein tanımlanmıştır. Bunlar; karaciğerden köken alan ve kanda
dolaşan plazma kallikreini ve birçok dokuda lokal olarak aktif olan glandular yada doku
kallikreinidir [144,149]. Plazma kallikreinleri doku kallikreinlerine göre daha kompleks bir
serin proteazdır. Çünkü plazma kallikreini proteolitik katalitik bölgesine ek olarak başka
fonksiyonel bölgeler de içermektedir [144]. Plazma kallikreinleri kodlayan genler
4.
kromozomda (4q35), doku kallikreinleri ise 19. kromozomda (19q13.4) bulunmaktadır
[150].
26
Kallikrein proteinleri tek zincirli pre-pro-serin proteazlar olarak sentezlenmektedir[151].
Her protein salglanmadan önce protein N- terminalinden ayrılan 16-30 amino asitlik bir
sinyal dizisi (pre-) içermektedir [152]. Bu dizi onları salgılanmak üzere endoplazmik
retikuluma yönlendirmektedir. Sinyal peptidi kallikreinlerin inaktif zimojen formunu
oluşturmak için ayrılmaktadır [153]. Pro-domainler 4-37 amino asitten oluşan kısa peptid
dizileridir ve ve aktif enzim spesifik proteoliz ile propeptid bölgesinin çıkarılması ile
üretilmektedir [152,153]. Olgun kallikreinler histidin (H), aspartat (D) ve serin (S)’ den
oluşan çok iyi korunmuş katalitik üçlü içermektedir [152].
Şekil 2.10. Kallikreinlerin protein yapısı [154]
2.3.1. Kallikreinlerin fizyolojik fonksiyonları
Kallikreinler başlıca deri, meme, prostat, kolon, pankreas ve beyinide içeren pek çok
organda eksprese olmaktadır. Salgılandıktan sonra kallikreinler ter , süt, tükürük, seminal
plazma ve serebrospinal sıvı gibi vücut sıvılarına girmektedir [155]. Bunlar bağımsız ya da
bir proteolitik kaskadın parçası olarak kan basıncının düzenlenmesi, elektrolit dengesi,
ekstrasellüler matriksin yeniden yapılanması, prohormonların işlenmesi, nöral plastisite ve
deri deskuamasyonu gibi çok çeşitli fizyolojik süreçlere katılmaktadır [156].
Ayrıca bazı çalışmalar kallikreinlerin derinin normal fizyolojisinde önemli rol
oynayabildiğine dair çok güçlü kanıtlar sağlamaktadır. KLK5 ve KLK7 derinin en dış
tabakasından izole edilmiştir[157,158]. Aktif KLK5, KLK7 ve KLK14‘ ün korneosit
bağlayıcı proteinler dezmoglein, dezmokollin ve korneodesmosini parçalayarak derinin
deskuomasyonuna katılabildikleri gösterilmiştir [159].
27
Şekil 2.11. Derinin deskuamasyonu [160]
2.3.2. Kallikreinlerin kanser patofizyolojisindeki rolleri
Tümör büyümesinde kallikreinlerin rolü
Kallikreinlerin tümör hücre poliferasyonunu düzenleyerek erken neoplastikprogresyona
katılabileceklerine dair ortaya çıkan yeni kanıtlar bulunmaktadır. Kallikrein-aracılı tümör
gelişiminin başlıca insülin benzeri büyüme faktörleri (IGF) aracılığıyla modüle edildiğine
inanılmaktadır [154].
IGF aksı hücre büyümesinin düzenlenmesi, farklılaşma ve apoptozda önemli rol
oynamaktadır[161,162]. IGF aksı embriyonik dokuların büyümesi ve farklılaşmasına
katılabilmektedir
ve
özel
oynayabilmektedir [163,164].
koşullar
altında
tümörojenez
süreçlerinde
de
rol
28
Şekil 2.12. Tümör hücre büyümesi ve inhibisyonunda kallikreinlerin rolü [154].
Anjiyogenez ve kallikreinler
Anjiyogenez önceden var olan kan damarlarından yeni kan damarlarının gelişmesidir ve bu
durum maling tümör gelişiminde kaçınılmaz bir süreçtir. Anjiyogenez, tümör gelişimi ve
progresyonuna neden olan proanjiyojenik ve anjiyostatik faktörlerin dengede tutulmasıyla
düzenlenmektedir [165]. Vasküler endotelyal büyüme faktörü (VEGF) ve bazik fibroblast
büyüme faktörü (bFGF) anjiyogenezin pozitif düzenleyicileri iken interferon-α ,
anjiyostatin ve endostatin inhibitörleridir [166].
Kallikreinlerin anjiyogenezdeki rollerinin henüz tam olarak ortaya çıkarılmamasına
rağmen ekstrasellüler matriksin yeniden yapılanmasına
ve
anjiyogenezi ilerletici
29
süreçlere olan katkıları inkar edilmemektedir. Kallikreinler yeni kan damarlarının
büyümesi için gerekli olan ekstrasellüler boşluğu sağlamak için ekstrasellüler matriks
proteinlerini ya kendileri doğrudan ya da uPA (ürökinaz tip plazminojen aktivatör) ve
MMP’ ları (matriks metalloproteaz) aktive ederek parçalamaktadırlar [167].
Şekil 2.13. Anjiyogenezde kallikreinlerin rolü [154]
2.3.3. Kanser biyobelirteci olarak kallikreinler
Tümör belirteci olarak kallikreinlere odaklanılması 1980’ lerin başında prostatta, maling
şekle dönüşmüş prostatta ve prostat kanserli hastaların serumlarında bulunan KLK3’ ün
(PSA) keşfiyle başlamaktadır [168-170]. KLK3 prostat kanserinin tarama, tanı, evreleme
ve takibinde kullanılan önemli bir biyobelirteçtir [171]. Bening prostat hiperplazili
erkeklerde serum KLK3 düzeyinin arttığı tesbit edilmiştir [153].
30
Tanısal gücünü arttırmak için KLK3’e tamamlayıcı olarak serum KLK2 düzeyleri üzerine
çalışmalar yürütülmektedir. Prostat kanserli hastaların serum KLK2 düzeyleri sağlıklı,
kontrol ve bening prostat hiperplazili hastalarla karşılaştırıldığında belirgin olarak yüksek
bulunmuştur [172-174]. Bu genlere ek olarak KLK5, KLK11, KLK14 ve KLK15’ in
prostatta eksprese edildiği ve bunların prostat kanserinde diagnostik ve pragnostik
biyobelirteç olabilecekleri belirtilmektedir [153]. Yumurtalık kanserinde bir grup hasta
serumunda KLK5, KLK6, KLK8, KLK10, KLK11 ve KLK14 düzeylerinin artmasından
dolayı bu kallikreinlerin yumurtalık kanseri için potansiyel biyobelirteçler olabilecekleri
düşünülmektedir [154].
31
3. GEREÇ ve YÖNTEM
3.1. Kullanılan Gereçler
3.1.1. Deney grupları
Çalışmamızda, Gazi Üniversitesi Tıp Fakültesi Beyin ve Sinir Cerrahisi kliniğine
başvurmuş, kötü huylu (malign) ve iyi huylu (benign) beyin tümörlü hasta serumları
kullanıldı. Bu çalışma Gazi Üniversitesi (Girişimsel Olmayan) Klinik Araştırmalar Etik
Kurulu’ nun 28.05.2012 tarih ve 3675 no.lu kararı ile kabul edilmiştir. Karar örneği
ektedir.
3.1.2. Kullanılan aletler
ELISA Cihazı (Abbot Architect 1000TR)
Vortex (Heidolph Reax 2000)
Derin Dondurucu (Sanyo CFC Free Japan)
Santrifüj (Nüve NF 800)
3.1.3. Kullanılan kimyasal maddeler
Human Kallikrein6 (KLK 6) Elisa Kiti içerisinde ; standart solüsyon, standart seyreltici,
microelisa striplate, Streptavidin-HRP, yıkama solüsyonu, biotin-KLK 7, kromojen
solüsyon A, kromojen solüsyon B, durdurma solüsyonu, plate kapatıcı membran.
Human Kallikrein7 (KLK 7) Elisa Kiti içerisinde ; standart solüsyon, standart seyreltici,
microelisa striplate, Streptavidin -HRP, yıkama solüsyonu, biotin - KLK 7, kromojen
solüsyon A, kromojen solüsyon B, durdurma solüsyonu, plate kapatıcı membran.
32
3.2. Uygulanan Yöntemler
3.2.1. Deney gruplarının hazırlanması
Deney gruplarımız, Çizelge 3.1’ de gösterildiği gibi oluşturuldu.
Çizelge 3.1. Çalışma grupları
No
Grup
Denek Sayısı
1
Sağlıklı Grup
25
2
İyi Huylu (Benign) Grup
25
3
Kötü Huylu (Malign) Grup
25
Grup 1 (Sağlıklı Grup)
Herhangi bir sağlık sorunu tespit edilmeyen, rutin kontrolleri yapılan, 25 kişilik grubun
serumları alındı.
Grup 2 (İyi Huylu – Benign Grup)
Çoğunlukla menenjiom iyi huylu (benign) tümörü tespit edilmiş 25 hastanın serumları
alındı.
Grup 3 (Kötü Huylu – Malign Grup)
Çoğunlukla anaplastik astrositom (grade III) ve glioblastoma multiforme (grade IV) kötü
huylu (malign) tümörü tespiti yapılmış 25 hastanın serumları alındı.
Tüm alınan serumlar, ependorf tüplere bölünerek, analiz süresine kadar -80 °C’ de
saklandı.
3.2.2. Metodların uygulanması
Beyin tümörlü hastalarda serum kallikrein 6 (KLK 6) düzeyinin ölçülmesi
Eastbiopharm Elisa Kiti çalışma yöntemi esas alınarak uygulandı [112]. Bu yöntem 450
nm dalga boyunda ölçülen absorbans esasına dayanan bir yöntemdir.
33
Reaktifler
Çizelge 3.2. KLK 6 Elisa kiti reaktifleri
KLK 6 ELİSA KİTİ
Standart solüsyon (64ng/ml)
Biotin-KLK 6
Standart seyreltici
Kromojen solüsyon A
Streptavidin-HRP
Kromojen solüsyon B
Yıkama solüsyonu (30X)
Durdurma solüsyonu
Deneyin yapılışı
1.Adım: Standartlar hazırlandı
Çizelge3.3.KLK 6 Standartları
Standartlar
No.1
No.2
No.3
No.4
No.5
ng/ml
1
2
4
8
16
(450 nm)
0,177
0,199
0,442
0,768
1.290
34
KLK 6 Standart grafiği
1,400
1,200
1,000
0,800
0,600
0,400
0,200
ng/ml
0,000
0
2
4
6
8
10
12
14
16
18
Şekil 3.1. KLK 6 Standart grafiği (ng/ml)
2. Adım: Standart çözeltiler için; 50μl standart + 50μl Streptavidin-HRP.
3. Adım: Örnek çözeltiler için; 40μl örnek + 10μl KLK 6 antikor + 50μl streptavidin-HRP.
4. Adım: Tüm çözeltiler 37 °C’ de 60 dakika inkübasyona bırakıldı.
5. Adım: Yıkama solüsyonu, distile suyla 30 kat seyreltildi.
6. Adım: İnkübasyon sonrası, plakalar sıvı kısımdan arındırıldı ve yıkama solüsyonu ile
beşkez yıkandı.
7. Adım: 50μl kromojen solüsyon A + 50μl kromojen solüsyon B eklenerek, 37 °C’ de
10dakika inkübasyona bırakılarak, renk oluşumu sağlandı.
8. Adım: 50μl durdurma solüsyonu eklenerek reaksiyon durduruldu. Maviden sarıya renk
dönüşümü gözlendi.
9. Adım: Tüm çözeltiler elisa cihazında 450 nm dalga boyunda okundu.
35
Hesaplama
Elde edilen değerler, oluşturulan standart grafiği denklemine göre hesaplandı. Sonuçlar
ng/ml olarak verildi.
Beyin tümörlü hastalarda serum kallikrein 7 (KLK 7) düzeyinin ölçülmesi
Eastbiopharm Elisa Kiti çalışma yöntemi esas alınarak uygulandı [112]. Bu yöntem 450
nm dalga boyunda ölçülen absorbans esasına dayanan bir yöntemdir.
Reaktifler
Çizelge 3.4. KLK 7 Elisa kiti reaktifleri
KLK 7 ELİSA KİTİ
Standart solüsyon (64ng/ml)
Biotin-KLK 7
Standart seyreltici
Kromojen solüsyon A
Streptavidin-HRP
Kromojen solüsyon B
Yıkama solüsyonu (30X)
Durdurma solüsyonu
Deneyin Yapılışı
1. Adım: Standartlar hazırlandı.
Çizelge 3.5. KLK 7 Standartları
Standartlar
No.1
No.2
No.3
No.4
No.5
ng/ml
1
2
4
8
16
(450 nm)
0,218
0,327
0,480
1.149
1.561
36
KLK7 Standart grafiği
1,800
1,600
1,400
1,200
1,000
0,800
0,600
0,400
0,200
ng/ml
0,000
0
5
10
15
20
Şekil 3.2. KLK 7 Standart grafiği (ng/ml)
2. Adım: Standart çözeltiler için; 50μl standart + 50μl Streptavidin-HRP.
3. Adım: Örnek çözeltiler için; 40μl örnek + 10μl KLK 7 antikor + 50μl streptavidin-HRP.
4. Adım: Tüm çözeltiler 37 °C’ de 60 dakika inkübasyona bırakıldı.
5. Adım: Yıkama solüsyonu, distile suyla 30 kat seyreltildi.
6. Adım: İnkübasyon sonrası, plakalar sıvı kısımdan arındırıldı ve yıkama solüsyonu ile
beş kez yıkandı.
7. Adım: 50μl kromojen solüsyon A + 50μl kromojen solüsyon B eklenerek, 37 °C’ de
10 dakika inkübasyona bırakılarak, renk oluşumu sağlandı.
8. Adım: 50μl durdurma solüsyonu eklenerek reaksiyon durduruldu. Maviden sarıya renk
dönüşümü gözlendi.
9. Adım: Tüm çözeltiler elisa cihazında 450 nm dalga boyunda okundu.
37
Hesaplama:
Elde edilen değerler, oluşturulan standart grafiği denklemine göre hesaplandı. Sonuçlar
ng/ml olarak verildi.
Sonuçların analizi
Verilerin istatistiksel değerlendirilmesinde “SPSS for Windows 15.0 (Statistical Program
for Social Sciences) paket programı kullanıldı. Bütün sonuçlar aritmetik ortalama ±
standart sapma şeklinde ifade edildi. Değerlendirmede ANOVA analiz yöntemi
kullanılmıştır. İstatistiksel olarak p˂0,05 anlamlı olarak kabul edilmiştir.
38
39
4.BULGULAR
Çalışmamızda, iyi ve kötü huylu beyin tümörlü hasta serumlarında, kallikrein 6 ve
kallikrein 7 seviyesi, sağlıklı serumlarla karşılaştırılarak incelendi.
Tüm gruplara ait serumlarda, kallikrein 6 (KLK6) ve kallikrein 7 (KLK7) seviyeleri ng/ml
olarak hesaplanmıştır.
Çizelge 4.1. Tüm gruplara ait istatistiksel sonuçlar (ortalama ± standart sapma)ml olarak
hesaplanmıştır.
GRUPLAR
KLK6
KLK7
Sağlıklı Grup
8,73 ± 2,51
4,73 ± 2,18
İyi Huylu Tümör Grubu
8,74 ± 1,96
5,02 ± 1,81
Kötü Huylu Tümör Grubu
11,34 ± 5,33
7,71 ± 3,93
40
4.1. Kallikrein 6 Serum Protein Düzeyi Sonuçları
KLK6 (Standart sapmalar tabloda gösterilmiştir)
ng/ml
12
10
8
6
4
2
0
Sağlıklı - Benign
Sağlıklı - Malign
Benign - Malign
Şekil 4.1. Tüm gruplara ait serum KLK6 ortalamaları (ng / ml)
Sağlıklı grup ile iyi huylu (benign) beyin tümörlü grup arasında, kallikrein 6 (KLK6)
düzeyleri karşılaştırıldığında, anlamlı bir artış bulunamadı (p>0,05).
Sağlıklı grup ile kötü huylu (malign) beyin tümörlü grup arasında, kallikrein 6 (KLK6)
düzeyleri karşılaştırıldığında, anlamlı bir artış bulunmuştur (p<0,05).
İyi huylu (benign) beyin tümörlü grup ile kötü huylu (malign) beyin tümörlü grup arasında,
kallikrein 6 (KLK6) serum düzeyleri karşılaştırıldığında, anlamlı bir artış bulunmamıştır
(p>0,05).
41
4.2. Kallikrein 7 Serum Protein Düzeyi Sonuçlerı
KLK7 (Standart sapmalar tabloda gösterilmiştir)
ng/ml
9
8
7
6
5
4
3
2
1
0
Sağlıklı - Benign
Sağlıklı-Malign
Benign-Malign
Şekil 4.2. Tüm gruplara ait serum KLK7 ortalamaları (ng / ml)
Sağlıklı grup ile iyi huylu (benign) beyin tümörlü grup arasında, kallikrein 7 (KLK7)
düzeyleri karşılaştırıldığında, anlamlı bir artış bulunamadı (p>0,05).
Sağlıklı grup ile kötü huylu (malign) beyin tümörlü grup arasında, kallikrein 7 (KLK7)
düzeyleri karşılaştırıldığında, anlamlı bir artış bulundu (p<0,05).
İyi huylu (benign) beyin tümörlü grup ile kötü huylu (malign) beyin tümörlü grup,
kallikrein 7 (KLK7) serum düzeyleri karşılaştırıldığında, anlamlı bir artış bulundu
(p<0,05).
42
43
TARTIŞMA
Serin proteazlar kan pıhtılaşması, büyüme ve anjiogenik faktörlerin aktivasyonu ve
ekstrasellüler Matriks bileşenlerinin degredasyonunu içeren biyolojik fonksiyonlara
katılmaktadırlar [175,176]. Kallikreinler serin proteazlarin alt grubudur ve çeşitli fizyolojik
özelliklere sahiptirler. Kallikrein - aracılı ekstrasellüler protein tümör büyümesinin
düzenlenmesi , İnvazyon, metastaz ve anjiogenezide içeren kanser gelişiminin birçok
aşamasında önemlidir [177-179]. Doku kallikreinleri fizyolojik koşullarda birçok dokuda
farklı düzeyde eksprese edilmektedir. Biriken kanıtlar insan doku kallikrein ailesi
üyelerinin malignite ile ilişkili olduğunu belirtmektedir [178].
KLK5 testiste çokça eksprese edilmektedir. testis kanserli hastaların kanserli dokularından
çevredeki kanserli olmayan dokulara oranla KLK5 düzeylerinin düşük olduğu
gösterilmiştir. Erken evreye (evre 1) göre geç evrede (2 ve 3) KLK5' in düşük seviyeleri,
KLK5' in elverişli bir prognostik belirten olabileceğini düsündürmektedir [180].
KLK 6 ekspreseyonu çeşitli malignitelerde farklı olarak deregüle edilmektedir. Bununla
birlikte tanı, prognoz ve terapötik müdahale için kanser biyobelirteci olarak potansiyel
kullanımı vurgulamaktadır [181].
Klucky ve ark. KLK6' nın E-kaderin dağılımını etkileyerek yani hücre - hücre temasını
azaltarak hücre çoğalmasını, göçünü ve invazyonunu ilerlettigini göstermişlerdir. Magklara
ve ark. KLK6 'nin ekstrasellüler Matriks temel bileşenlerinden fibrinojen ve kollajen tip 1
'i ve Bazal membran bileşenlerinden kollajen tip 4 ' invitro koşullarda degrade edebildiği
göstermişlerdir [182]. Başka bir grup ise KLK6' nin tümör parankimasinin laminin ve
fibronektinini sindirebildigini belirtmişlerdir [183]. Ekstrasellüler matriks bileşenlerinin
parçalanmasının hücrelerin etkileşimlerini bozabilecegi ve tümör hücre büyümesine eve
malign transformasyona neden olan hücre çoğalmasınınin değişmiş düzenlenmesiyle
ilişkili olabileceği düşünülmektedir. Nitekim Nagahara ve ark. mide kanseri hücre hattında
KLK6 genini invitro koşullarda susturduklarinda tümör hücre çoğalmasının ve
invazyonunun azaldığını göstermişlerdir [184].
KLK6 Kallikreinler arasında en ümit verici yumurtalık kanser biyobelirteclerinden biri
olarak görünmektedir. KLK6 ile CA125 (yumurtalık kanserinde yaygın olarak kullanılan
kanser belirtecidir) kombinasyonu yalnızca CA125 duyarlılığı ile karşılaştırıldığında
duyarlılığın % 21 arttığı gösterilmiştir [185].
44
KLK7 doku protein düzeyi yumurtalık kanserinde normale oranla yüksek bulunmuştur.
Ekspresyon düzeyleri ile kanser evreleri arasında korelasyon olduğu ve KLK7 protein
düzeyinin evre 3 ve 4' de yüksek olduğu belirtilmiştir. Bununla birlikte KLK7
ekspreseyonu yumurtalık kanseri için prognostik önem tasimamakta ve sağ kalım, tümör
derecesi ya da hastalık evresi ile güçlü bir korelasyon göstermemektedir [186].
Yaptığımız çalışmada; grup 1 (sağlıklı kontrol grubu), grup 2 (iyi huylu – bening grup) ve
grup 3 (kötü huylu – maling grup) serumlarında kallikrein 6 (KLK6) düzeyleri
karşılaştırıldığında sağlıklı grup ile iyi huylu (bening) grup arasında anlamlı bir artış
görülmemiştir (p>0,05). Sağlıklı grup ile kötü huylu (maling) grup serumlarında kallikrein
6 (KLK6) düzeyi karşılaştırıldığında anlamlı bir artış bulunmuştur (p<0,05). İyi huylu
(bening) grup ile kötü huylu (maling) grup serumlarında kallikrein 6 (KLK6) düzeyleri
karşılaştırıldığında anlamlı bir artış bulunmuştur (p<0,05).
Yaptığımız çalışmada; grup 1 (sağlıklı kontrol grubu), grup 2 (iyi huylu – bening grup) ve
grup 3 (kötü huylu – maling grup) serumlarında kallikrein 7 (KLK7) düzeyleri
karşılaştırıldığında, sağlıklı grup ile iyi huylu (bening) grup arasında anlamlı bir artış
görülmemiştir (p>0,05). Sağlıklı grup ile kötü huylu (maling) grup serumlarında kallikrein
7 (KLK7) düzeyi karşılaştırıldığında anlamlı bir artış bulunmuştur (p<0,05). İyi huylu
(bening) grup ile kötü huylu (maling) grup serumlarında kallikrein 7 (KLK7) düzeyleri
karşılaştırıldığında anlamlı bir artış bulunmuştur (p<0,05).
45
6.SONUÇ VE ÖNERİLER
Bu çalışmadan elde edilen bulgulara göre; serumda, kallikrein 6 (KLK6) seviyesindeki
artma, kötü huylu (malign) beyin tümörlü hasta grubunda anlamlı olarak görülmüştür.
Serumda kallikrein 7 (KLK7) protein seviyesindeki artma, yine kötü huylu (malign) beyin
tümörlü hasta grubunda anlamlı olarak bulunmuş, ayrıca iyi huylu (benign) ve kötü huylu
(malign) hasta grupları arasında da anlamlı bir artış görülmüştür.
Söz konusu kallikreinlerin, kötü huylu beyin tümörlü hasta serumlarında anlamlı olarak
artmış olması, kanser ilerlemesinde etkin olarak görev alabileceğini düşündürmektedir. Bu
yönde destekleyici çalışmaların artması, kanserle mücadelede yararlı olacaktır.
46
47
KAYNAKLAR
1. Akhoroz, A. (2012). 2000-2010 Yıllarında Türkiye’deki Kanser Hastalığının Kamu
Harcamalarındaki Yeri ve Çeşitli Ülkelerle Karşılaştırılması, Yüksek Lisans Tezi,
Beykent Üniversitesi Sosyal Bilimler Enstitüsü, İstanbul, 1-5
2. Hulka, BS., Stark, AT. (1995). Breast cancer: cause and prevention.The Lancet
Oncology,883-887
3. Merio, LM., Pepper, JW., Reid, BJ. (2006). Cancer as an evolutionary and ecological
process (Evrimsel ve ekolojik bir süreç olarak kanser) Nature Revıews Cancer 6:924935
4. Oliver, M., Petitjean, A., Marcel, V. (2008). Recent advances in p53 research:an
interdisciplinary perspective ( p53 araştırmalarında son gelişmeler:disiplinler arası son
bakış cancer gene) Ther advance online yayınları 19 september 2008 DOI:10.1038/cgt
2008.69
5. Yousef, GM., Kishi, T., Diamandis, EP. (2003). Role of kallikrein enzymes in the
central nervous system, Clinica Chimica Acta 329 ; 1 –8.
6. Pampalakis, G., Sotiropoulou, G. (2007). Tissue kallikrein proteolytic cascade pathways
in normal physiology and cancer, Biochimica et Biophysica Acta 1776 ; 22–31
7. Diamandis, EP., Yousef, GM., Clements, J., Ashworth, LK., Yoshida, S., Egelrud, T.,
Nelson, PS., Shiosaka, S., Little, S., Lilja, H., Stenman, UH., Rittenhouse, HG., Wain,
H. (2000). New Nomenclature for the Human Tissue Kallikrein Gene Family, Clinical
Chemistry 46, No. 11, 1855-1858
8. Borgono, CA., Diamandis, EP. (2004). The emerging roles of human tissue kallikreins
in cancer, Nature Revıew Cancer Nov;4(11):876-90.
9. Yousef, GM., Diamandis, EP. (2002). Human Tissue Kallikreins: A New Enzymatic
Cascade Pathway?, Biol. Chem., Vol. 383, pp. 1045 – 1057, July / August.
10. Paliouras, M., Diamandis, EP. (2007). Coordinated steroid hormone-dependent and
independent expression of multiple kallikreins in breast cancer cell lines.Breast Cancer
Research Treatment Mar;102(1):7-18. Epub 2006 Aug 8.
11. Borgono, CA., Michael, IP., Diamandis, EP. (2004). Human Tissue Kallikreins:
Physiologic Roles and Applications in Cancer, Molecular Cancer Research 2004;2(5).
12. Zengnan, Mo. (2004). Institute of Urology, First University Hospital of Guangxi
Medical University, Nanning 530021, P. R. China. or Dr. Qingdi Quentin Li, National
Institutes of Health, Building 10, Room 11N234, Bethesda, MD 20892-1888, U.S.A
13. Maranchie, JK., Linehan, WM. (2003). Genetic disorders and renal cell carcinoma.
Urology Clinıc North Amerıca journal., 30:133-141.
48
14. İnternet: Kanser oluşumu. Web: http//www.ichmemekanseri.com/kanser-ned ir clip
image 002.jpg adresinden 10 Eylül 2014'de alınmıştır
15. Hanahan, D. and Weinberg, RA. (2000). The hallmarks of cancer. Cell, 100:57-70.
16. Knudson, A.G. (1971). Mutation and cancer: statistical study of retinoblastoma, Proc
Natl Acad Sci USA, 68, 820-823.
17. Casciato, D.A., Lowitz, B.B. (2009), Principles, Definitions, and Statistics, Manual of
Clinical Oncology, Lippincott Williams & Wilkins, USA. pp. 3-19.
18. Brigger, I., Dubernet, C., Couvreur, P. (2002). Nanoparticles in cancer therapy and
diagnosis, Adv Drug Deliv Revıew, 54(5), 631–651.
19. İnternet: Kanser oluşumu. Web: http//www.ichmemekanseri.com/kanser-ned ir clip
image 004.jpg adresinden 10 Eylül 2014'de alınmıştır
20. İnternet: Tümör. Web: http//www.ichmemekanseri.com/kanser-ned ir clip image
006.jpg adresinden 10 Eylül 2014'de alınmıştır
21. İnternet: İnvazyon ve metastaz. Web: http//www.ichmemekanseri.com/kanser-ned ir
clip image 001.jpg adresinden 10 Eylül 2014'de alınmıştır
22. Jain R.K., (2005). Normalization of tumor vasculature: an emerging concept in
antiangiogenic therapy, Science, 307, 58-62.
23. Kuppen, J.K.P., Van Der Eb, M.M., Jonges, L.E., Hagenaars, M., Hokland, M.E.,
Nannmark, U., Goldfarb, R.H., Basse, P.H., Fleuren, G.J., Hoeben, R.C., Van De
Velde, C.J.H., (2001). Tumor structure and extracellular matrix as a possible barrier for
therapeutic approaches using immune cells or adenoviruses in colorectal cancer,
Histochem Cell Biology, 115, 67–72.
24. Mooney, D.J., Mikos, A.G., (1999). Growing new organs., Science Amerıca., 280, 60–
65.
25. Baykal Y., Gök F. (2000). Anjiogenezis, Sendrom, 12(6), 30-40
26. Erguvan-Önal, R., Kırımlıoğlu, H., Önal, Ç., Erkal, H.ġ., Aydın, Ö.M., Aydın, N.E.,
(2008). Glial tümörlerde angiogenezis ve prognoz ilişkisi, Sinir Sistemi Cerrahisi
Dergısı, 1(4), 229-242..
27. Brakenhielm.(2001).
28. Salvati M, Artico M, Caruso R, Rocchi G, Orlando ER, Nucci F. (1991). A report on
radiation-induced gliomas. Cancer ; 67:392–397.
29. Lambe M, Coogan P, Baron J. (1997). Reproductive factors and the risk of brain
tumors: a population-based study in Sweden. Internatıonal Journal Cancer ;72: 389–
393.
30. Kirschstein RL, Gerber P. (1962). Ependymomas produced an intracerebral
inoculation of SV40 into newborn hamster. Nature ,195:299–300.
49
31. Suzuki SO, Mizoguchi M, Iwaki T. (1997). Detection of SV40 T antigen genome in
human gliomas. Brain Tumor Pathology ; 14: 125–129.
32. Nelson DF, Nelson JS, Davis DR, Chang CH, Griffin TW, Pajak TF. (1985). Survival
and prognosis of patients with astrocytoma with atypical or anaplastic features. Journal
Neuro Oncology ; 3: 99–103.
33. Gurney JG., Wall DA., Jukich PJ., Davis FG. (1999). The contribution of nonmalignant
tumors to CNS tumor incidence rates mong children in the United States. Cancer
Causes Control; 10:101–105
34. Schwartzbaum JA, Fisher JL, Aldape KD, Wrensch M. (2006). Epidemiology and
molecular pathology of glioma. Nat Clin Pract Neuro 2: 494-503.55. Szklo M, Nieto
FJ. Epidemiology: Beyond the Basics. Gaithersburg, MD: Aspen Publishers; 2000.
35. İnternet: Kanser faktörleri. Web: http//www.ichmemekanseri.com/kanser-ned ir clip
image 006.jpg adresinden 10 Eylül 2014'de alınmıştır
36. Koo, Y.E.L., Reddy, G.R., Bhojani, M., Schneider, R., Philbert, M.A., Rehemtulla, A.,
Ross, B.D., Kopelman, R., (2006). Brain cancer diagnosis and therapy with
nanoplatforms, Adv Drug Delivery Revıew, 58, 1556–1577.
37. Singh, S.K., Clarke, I.D., Terasaki, M., Bonn, V.E., Hawkins, C., Squire, J., Dirks,
P.B.,(2003). Identification of a cancer stem cell in human brain tumors, Cancer
Research, 63, 5821–5828.
38. Schwartzbaum JA., Fisher JL., Aldape KD. (2006). Wrensch M. Epidemiology and
molecular pathology of glioma. Nature Clinıcal Practıce Neurology ; 2: 494-503.
39. De Angelis LM. (2001). Brain tumors. New England Journal Medıcıne ; 344: 114-123.
40. Santarellı JG., Sarkıssıan V., Hou LC., Veeravagu A., Tse V. (2007). Molecular events
of brain metastasis. Neurosurg Focus ; 22: 1–5.
41. Nathoo N, Chahlavi A, Barnett GH, Toms SA. (2005). Pathobiology of brain
metastases. Jornal Clinıcal Pathology ; 58: 237–242.
42. Landis SH, Murray T, Bolden S, Wingo PA. (1999). Cancer statistics 1999, CA Cancer
Journal Clin ; 49: 8–31.
43. Bailey P, Cushing HA. (1992). Classification of tumors of the glioma group on a
histogenetic basis. JB Lippincott ; 146–167.
44. Kaye HA, Laws ER. (2001). Historical perspective. In: Kaye HA, Laws ER (eds).
Brain Tumors.2nd ed. Churchill Livingstone ; 3–8.
45. Kernohan JW, Mabon RF, Svien HJ. (1949). A simplified classification of gliomas.
Mayo Clin Proceedıngs ; 24: 71–75.
50
46. Yılmaz F, Uzunlar AK, Kemaloglu S, Arslan A, Yıldız M. (1999). Daumas-Duport ve
DSO’ya göre 57 astrositom olgusunun derecelendirilmesi. Türk Nöroşirurji Dergisi ; 9:
1–6.
47. Daumas-Duport, Scheithauer B, O’Fallon J, Kelly P. (1988). Grading of astrocytomas.
Cancer ; 15: 2152–2165.
48. Heideman RL, Packer RJ, Albright LA, Freeman CR, Rorke LB. (1997). Tumors of the
central nervous system. (eds) Pizzo PA, Poplack DG. In: Principles And Practices Of
Pediatric Oncology. 3.rt ed. Philadelphia: Lippincott-Raven ; 633–697.
49. Cohen KJ, Broniscer A, Glod J. (2001). Pediatric glial tumors. Curr Treat Options
Oncol ; 2: 529–536.
50. Behin A, Hoang-Xuan K, Carpentier AF, Jean-Yves Delattre. (2003). Primary brain
tumours in adults. Lancet ; 361: 323–31.
51. Mendelsohn AC, Howley A, Israel S, Gray JE, Lindsten T. (2008). The molecular
basıs of cancer. Cancer Chemoprevention. Lippman SM, JJ Lee. Saunders ; 59: 711717.
52. Fuller GN, Hess KR, Rhee C, Yung W, Sawaya R, Bruner J, Zhang W.
(2002).Molecular classification of human diffuse gliomas by multidimensional scaling
analysis of gene expression profiles parallels morphology-based classification,
correlates with survival, and reveals clinically-relevant novel glioma subsets. Brain
Pathology ; 12: 108–116.
53. Sarkar C, Jain A, Suri V. (2009). Current concepts in the pathology and genetics of
gliomas. İndian Journal Cancer ; 46: 108-119.
54. Kliehues P, Louis DN, Scheithauer BW, Rorke LB, Reifenberger G, Burger PC,
Cavenee WK. (2002). The WHO classification of tumours of the central nervous
system. International Agency for Research on Cancer (IARC), Lyon, France. J
Neurupathol Exp Neurol ; 3: 215-225.
55. Mao Y, Desmeules M, Semenciw RM, Hill G, Gaudette L, Wigle DT.
(1991).Increasing brain cancer rates in Canada. CMAJ ; 145: 1583–1591.
56. Gılles FH. (1985). Classifications of childhood brain tumors. Cancer ; 56: 1850–1857.
57. Giles GG, Gonzales MF, Kaye HA, Laws ER(ed). (2001). Brain Tumors. 2nd edn.
Churchill Livingstone ; 51–70.
58. Grier JT, Batchelor T. (2006). Low-grade gliomas in adults. Oncologist ; 11: 681–693.
59. Davis FG, Bruner JM, Surawicz TS. (1997). The rationale for standardized registration
and reporting of brain and central nervous system tumors in population-based cancer
registries. Neuroepidemiology ;16: 308–316
60. Gehrke M. (1980). Identifying brain tumors. Journol Neurosurg Nurs ; 12: 203–205.
51
61. Fleury A, Menegoz F, Grosclaude P, Daures JP, Henry-Amar M, Raverdy N. (1997).
Descriptive epidemiology of cerebral gliomas in France. Cancer ; 79: 1195–1202.
62. James CD, Carlbom E, Dumanski JP, Hansen M, Nordenskjold M, Collins VP. (1988).
Clonal genomic alterations in glioma malignancy stages. Cancer Research ; 48: 5546–
5551.
63. Raffel C. (1996). Molecular biology of pediatric gliomas. Journal Neurooncol ; 28:
121–128
64. Hermanson M, Funa K, Koopmann I, Maintz D, Waha A, Westermark B. (1996).
Association of loss of heterozygosity on chromosome 17p with high platelet-derived
growth factor α receptor expression in human malignant gliomas. Cancer Research ;
56: 164–171.
65. Zhou XP, Li YJ, Xuan HK, Puig PL, Mokhtari K, Longy M. (1999). Mutational
analysis of the PTEN gene in gliomas: molecular and pathological correlations.
Internatıonal Journal Cancer ; 84: 150–154.
66. James CD, Carlbom E, Nordenskjold M, Collins VP, Cavenee WK. (1989). Mitotic
recombination of chromosome17 in astrocytomas. Proc Natl Acad ; 86: 2858–2862.
67. Chen P, Aldape K, Wiencke JK, Kelsey KT, Miike R, Davis RL. (2001). Ethnicity
delineates different genetic pathways in malignant glioma. Cancer Research ;61:
3949–3954.
68. Parkin DM, Pisani P, Ferlay J. (1999). Estimates of the worldwide incidence of 25
major cancers in 1990. Internatıonal Journal Cancer ; 80: 827–41.
69. Ries LAG, Wingo PA, Miller DS, Howe HL, Weir HK, Rosenberg HM. (2000). SEER
cancer statistics review 1973–1997. Braın And Other Nervous System Cancer.
Bethesda, MD: National Cancer Institute; 2: 1-17.
70. Salvati M, Caroli E, Rocchi G, Frati A, Brogna C, Orlando ER. (2004). Post-traumatic
glioma. Report of four cases and review of the literature, Tumori ; 90: 416–419.
71. Ferlay J. Bray F. Pisani P. Parkin DM. (2001). GLOBOCAN 2000: Cancer incidance,
Mortality and Provalence Wordwide, Version 1. 0, IARC Cancer Base No. 5. Lyon,
IARC Press, 2001.
72. Lee, T.T., Manzano, G.R., (1997). Third ventricular glioblastoma multiforme: case
report, Neurosurg Revıew, 20, 291-294.
73. Hakan, T., Berkman, M.Z., Aker, F.V. (2005). Glioblastoma located in the third
ventricle: case report, Journal Neuroogıcal Sciences, 22(1)14, 85-88.
74. Erguvan-Önal, R., Kırımlıoğlu, H., Önal, Ç., Erkal, H.ġ., Aydın, Ö.M., Aydın, N.E.,
(2008). Glial tümörlerde angiogenezis ve prognoz iliskisi, Sinir Sistemi Cerrahisi
Dergısı, 1(4), 229-242.
52
75. Martin DD, Robbins ME, Spector AA, Wen BC, Hussey DH. (1996). The fatty acid
composition of human gliomas differs from that found in nonmalignant brain tissue.
Lipids; 31: 1283–1288.
76. Kliehues P, Burger PC, Scheithauer BW. (1993). Histological typing of tumours of the
central nervous system. World Health Organization international histologic
classification of tumors. 2nd. Edn. Berlin, Germany, Springer-Verlag.
77. Beyzadeoğlu, M., Ozyigit, G., Ebruli, C. (2010). Central nervous system tumors. In:
Beyzadeoglu MM, Ozyigit G. Basic Radiation Oncology, Berlin:Springer-Verlag.
p.178-179.
78. NCCN Clinical Practice Guidelines in Oncology version 2. (2012). [online].
http://www.nccn.org.
79. Henson JW, Gaviani P, Gonzalez RG. (2005). MRI in treatment of adult gliomas.
Lancet Oncol. 3:167-75.
80. Albayrak B, Samdani AF, Black PM. (2004). Intraoperative magnetic resonance
imaging in neurosurgery. Acta Neurochir. 146:543-556.
81. Feighaum F, Manz HJ, Platenberg LC, Martuza RL. (1999). Primary intrinsic tumors
of the brain. In: Principles of Neurosurgery. Ed’s Grosmann RG, Loftus CM,
Philadelphia, Lippincot-Raven, pp:469-520.
82. Gehan, EA, Walker MD. (1977). Prognostic factors for patients with brain tumors. Natl
Cancer Inst Monogr;46:189-95.
83. Singh, S.K., Clarke, I.D., Terasaki, M., Bonn, V.E., Hawkins, C., Squire, J., Dirks, P.B.
(2003). Identification of a cancer stem cell in human brain tumors, Cancer Research,
63, 5821–5828
84. Demirkaya, M., Sevinir, B.B. (2005). Çocukluk çağı beyin tümörleri, Güncel Pediatri,
4, 118-121.
85. De Vita VT. (1978). The evoluation of therapeutic research in cancer. New England
Journal Medıcıne., 298:907-910.
86. İnternet: Kemoterapinin hücrelere etkisi. Web: http://www,hastamiyim.net/wpcontent
/upcontent/uploads/kemoterapi.jpg adresinden 22 Eylül 2014' de alınmıştır
87. Frei ACJ and Miller D. (1987). The concept of neoadjuvant chemotherapy. In:
Adjuvant therapy of cancer. Salmon SE, Ed. 5th ed. Orlando, FL, pp.67-68.
88. Uslu R and Bıçaklı D. (2010). Onkoloji hastaları için kemoterapi el kitabı. Bornova,
İzmir, Meta Basım Matbaacılık Hizmetleri, s. 5-8. Tedavi
89. Laws ER, Parney IF, Huang W. (2003). Survival following surgery and prognostic
factors for recently diagnosed malignant glioma: data from the Glioma Outcomes
Project Journal Neurosurg ;99:467-473.
53
90. Simpson JR, Horton J, Scott C. (1993). Influence of location and extent of surgical
resection on survival of patients with glioblastoma multiforme: results of three
consecutive Radiation Therapy Oncology Group (RTOG) clinical trials. Internatıon
Journal Radiatıon Oncology Biology Physıcs. 26:239-244.
91. Wood JR, Green SB, Shapiro WR. (1988). The prognostic importance of tumor size in
malignant gliomas: a computed tomographic scan study by the Brain Tumor
Cooperative Group. Journal Clinıcal Oncology. 6:338-343.
92. Lacroix M, Abi-Said D, Fourney DR. (2001). A multivariate analysis of 416 patients
with glioblastoma multiforme: prognosis, extent of resection, and survival. Journal
Neurosurg. 95:190-198.
93. Pang BC, Wan WH, Lee CK. (2007). The role of surgery in high-grade glioma—is
surgical resection justified? A review of the current knowledge. Ann Acad
Med.Singapore; 36(review):358-363.
94. İnternet:
Menenjiom
ameliyatı
öncesi/sonrası.
Web:
http://www.menenjiom.org/images/case-1.jpg adresinden 22 Eylül 2014'de alınmıştır.
95. Walker MD., Alexander E., Jr., Hunt WE. (1978). Evaluation of BCNU and/or
radiotherapy in the treatment of anaplastic gliomas. A cooperative clinical trial.
Journal Neurosurg; 49:333-343.
96. Kristiansen K, Hagen s, Kollevoid T. (2007). Combined modality therapy of operated
astrocytomas grade III and IV. Confirmation of the value of postoperative irradiation
and lack of potentiation of bleomycin on survival time: a prospective multicenter trial
of the Scandinavian Glioblastoma Study Group. Cancer. 1981;47:649-652
97. .Keime-Guibert F, Chinot O, Taillandier L, et al. Radiotherapy for glioblastoma in the
elderly.New England Journal Medıcıne;356:1527-1535.
98. Roa W., Brasher PM., Bauman G. (2004). Abbreviated course of radiation therapy in
older patients with glioblastoma multiforme: a prospective randomized clinical trial.
Journal Clinıc Oncology; 22:1583-1588.
99. Nelson DF. (1988). Combined modality approach to treatment of malignant gliomasreevaluation of RTOG 7401/ECOG 1374 with long-term follow-up: a joint study of the
Radiation Therapy Oncology Group and the Eastern Cooperative Oncology Group,
NCI Monogr; 6:279-284.
100.Kleihues P, Cavenee WK. (2000). Pathology and genetics of tumours of the nervous
systems. World Health Organization Classification of Tumours. IARC Press, Lyon;
10–19.
54
101.İnternet:
Astrositom.
Web:
http://1.bp.blogspot.com/-
L1YP16Xaeus/T0aK6Egy8yI/AAAAAAAAAKA/cd6kaRmsJDY/s1600/astrocytomas
-enlg%5B1%5D.jpg
102.İnternet:Astrositom.Web:https://encryptedtbn0.gstatic.com/images?q=tbn:ANd9GcR9GK2UyDdaktllEsYc8FbGAIAnc0R4DZjZ4ou_EabJJfG4uAAJzLCrg adresinden 25 Eylül 2014' de alınmıştır.
103.Lakhtakia R, Trehan A, Rai R, Mukherjee S. (2000). Astrocytomas and prognosisfrom morphology to tumor biology. Mjafı ;56: 103–109.
104.Krupp JH. (1976). Nine-year mortality experience in proton-exposed Macaca mulatta.
Radiat Research ;18: 244–251.
105.Garcia DM, Fulling KH. (1985). Juvenile pilocytic astrocytoma of the cerebrum in
adults. A distinctive neoplasm with favorable prognosis. Journal Neurosurg ;63: 382–
386.
106.Katsetos CD, Krishna L. (1994). Lobar pilocytic astrocytomas of the cerebral
hemispheres: I.Diagnosis and nosology. Clin Neuropath ;13: 295–305.
107.Liang Y, Bollen AW, Aldape KD, Gupta N. (2006). Nuclear FABP7 immunoreactivity
is preferentially expressed in infiltrative glioma and is associated with poor prognosis
in EGFR-overexpressing glioblastoma. BMC Cancer ; 97: 1–16.
108.Dowling C, Bollen AW, Noworolski SM, McDermott MW, Barbaro NM, Day MR.
(2001). Preoperative proton MR spectroscopic imaging of brain tumors: correlation
with histopathologic analysis of resection specimens. AJNR Amerıca Journal
Neuroradiol ; 22: 604–612.
109.Erdem İ. (2006). Beyin gelişimi, Nöroradyoloji Manyetik Rezonans Uygulamaları,
Türk Manyetik Rezonans Derneği, Pozitif Matbaacılık, Ankara; 96–109.
110.Erdem İ. (2006). Beyin gelişimi, Nöroradyoloji Manyetik Rezonans Uygulamaları,
Türk Manyetik Rezonans Derneği, Pozitif Matbaacılık, Ankara; 96–109.
111.Burnetti A, Αno B, Soricelli A, Tedeschi E, Mainolfi C, Covelli EM. (1996).
Functional characterization of brain tumors; an overview of the potential clinical
value. Nuclear Medıcıne Biology. 23: 699–715.
112.Clark SD, Jump DB. (1994). Dietary polyunsaturated fatty acid regulation of gene
transcription. Annu Revıew Nutrıtıon ;14: 83–98.
113.Brandes AA, Tosoni A, Franceschi E, Reni M, Gatta G, Vecht C. (2008).
Glioblastoma in adults. Crit Revıew Oncology Hematology; 67:139–152.
114.Nelson JS, Tsukada Y, Schoenfeld D. Fulling K, Lamarch J, Peress N.(1983).
Necrosis as a prognostic criterion in malignant supratentorial, astrocytic gliomas.
Cancer ;52: 550–554.
55
115.Liang Y, Bollen AW, Aldape KD, Gupta N. (2006). Nuclear FABP7 immunoreactivity
is preferentially expressed in infiltrative glioma and is associated with poor prognosis
in EGFR-overexpressing glioblastoma. BMC Cancer ; 97: 1–16.
116.Schwartzbaum JA, Fisher JL, Aldape KD, Wrensch M. (2006). Epidemiology and
molecular pathology of glioma. Nature Clinıcal Practıce Neurology ; 2: 494-503.
117.Behin A, Hoang-Xuan K, Carpentier AF, Jean-Yves Delattre. (2003). Primary brain
tumours in adults. Lancet ; 361: 323–31.
118.Mahaley MS Jr, Whaley RA, Blue M, Bertsch L. (1986). Central neurotoxicity
following intracarotid BCNU chemotherapy for malignant gliomas. Neurooncol. 3:
297–314.
119.Gonzales MF. (1997). Grading of gliomas. Journal Clinıcal Neurosci. 4:16–18.
120.Mao Y, Desmeules M, Semenciw RM, Hill G, Gaudette L, Wigle DT. (1991).
Increasing brain cancer rates in Canada. CMAJ ; 145: 1583–1591.
121.Lacroix MD, Said A, Fourney DR, Gokaslan ZL, Shi W, DeMonte F. (2001). A
multivariate analysis of 416 patients with glioblastoma multiforme: prognosis, extent
of resection, and survival. Neurosurg. 95: 190–198.
122.Duffner PK, Cohen ME, Myers MH, Heise HW. (1987). Survival of children with
brain tumors: SEER program. Neurology 1986; 36: 597–601.
123.Dropcho EJ, Wisoff JH, Walker RW, Allen JC. Supratentorial malignant gliomas in
childhood: a review of fifty cases. Ann Neurol ; 22: 355–364.
124.Cokgor I, Friedman AH, Friedman HS. (1998). Gliomas. Eur J Cancer. 34: 1910–
1918.
125.See SJ, Gilbert MR. (2001). Anaplastic astrocytoma: diagnosis, prognosis and
management. Semin Oncology. 31: 618–634.
126.Nupponen NN, Joensuu H. (2006). Molecular pathology of gliomas. Curr Diagn
Pathology. 12: 394–402.
127.Kleihues P, Ohgaki H. (1999). Primary and secondary glioblastomas: from concept to
clinical diagnosis. Neurooncol. 1: 44–51.
128.Mendelsohn AC, Howley A, Israel S, Gray JE, Lindsten T. (2008). The molecular
basıs of cancer. Cancer Chemoprevention. Lippman SM, JJ Lee. Saunders. 59: 711717.
129.Kang SG, Kım JH, Nam DH, Park K. (2005). Clinical and radiological prognostic
factors of anaplastic oligodendroglioma treated by combined therapy. Commentary,
Neurology Medıcıne Chir (Tokyo). 45: 232–238
56
130.Chen P, Aldape K, Wiencke JK, Kelsey KT, Miike R, Davis RL. (2001). Ethnicity
delineates different genetic pathways in malignant glioma. Cancer Research. 61:
3949–3954.
131.Fiveash, JB, Nordal RA, Markert JM, Ahmed RS, Nabors LB. (2007). HighGradeGliomas. In: Gunderson LL, Tepper JE. eds: Clinical Radiation Oncology 2nd
ed. Philadelphia, Pa: Elsevier Churchill Livingstone, pp 515-537.
132.İnternet: Glioblastoma multiforme. Web: http://img.medscape.com/pi/emed/ckb/
radiology/336139-340870-8133.jpg adresinden 25 Eylül 2014' de alınmıştır.
133.İnternet: Glioblastoma multiforme. Web: https://secure.health.utas.edu.au/intranet/
cds/pathprac/Files/Cases/CNS/Case88/Pictures88/G1.jpg
134.Akyılmaz DA. (2011). Beyin tümörlerinin evrelendirilmesi ve ayırıcı tanısında
difüzyon tensör görüntülemenin
katkısı,Uzmanlık
Tezi,Ege
Üniversitesi
Tıp
Fakültesi,İzmir, 13-27.
135.İnternet:
Meningioma.
Web:
https://baptisthealth.net/en/health-services/gamma-
knife/PublishingImages/Meningioma.jpg
136.İnternet: Meningioma brain tümörs. Web: http://2.bp.blogspot.com/_OwoEg7Db
AE/TRFbClmQvsI/AAAAAAAABIo/4qu6ML0PFc/s1600/Multiple%2BMeningioma.
png adresinden 10 Ekim 2014' de alınmıştır
137.Kuriyama NJ, Kuriyama H, Israel MA. (1999). Molecular genetics of brain tumors.
Journal of vascular and ınterventional Neurology, 439-441
138.Dinçer
A.
(2006).
Ektraaksiyel
beyin
tümörleri:
Manyetik
rezonans
uygulamaları.Nöroradyoloji, 110-116
139.Hass-Kkogan DA, Kogan SS, Yount G, Hsu J, Hass M, Deen DF, Israel MA. (1999).
P53 function influences the effect of fractionated raditherapy on glioblastoma tumors.
Internationel Journal of Radiation Oncology, Biology, Physics, 399-40
140.Akyılmaz DA. (2011). Beyin tümörlerinin evrelendirilmesi ve ayırıcı tanısında
difüzyon tensör görüntülemenin
katkısı,Uzmanlık
Tezi,Ege
Üniversitesi
Tıp
Fakültesi,İzmir, 13-27.
141.Dinçer A. (2006). Sella patolojileri, Manyetik Rezonans Uygulamaları. Nöroradyoloji,
117-123.
142.Vogl TJ, StemmelerJ, Heye B, Scohopohl J, Danek A, Bergman C, Balzer JO, Felix R.
(1994). Kallman syndrome versus idiopathic hypogonadotropic hypogonadism at MR
imaging. Radiology, 53-57.
143.Werle E. (1934). Zur Kenntnis des haushalts des Kallikreins. Biochems Z; 269:41534.
57
144.Clements JA, Willemsen NM, Myers SA, Dong Y. (2004). The Tissue Kallikrein
Family of serine Proteases: Functional Roles in Human Disease and potential as
clinical Biomarkers. Critıcal Revıevs Clinıcal Laboratory Sciences. 41(3):265-312.
145.Hara M., Koyanagi Y., Inoue T., Fukuyama T. (1971). Some physico-chemical
characteristics of ‘’-seminoprotein’’ an antigenic component specific for human
seminal plasma. Forensic imminological study of body fluids and secretion.7. Nippon
Hoigaku Zasshi; 25: 322-324
146.Diamandis EP., Yousef GM, Clements J. Ashworth LK, Yoshida S., Egelrud T.
(2000). New nomenclature for the human Tissue Kallikrein gene family. Clin Chem.
46(11):1855-8.
147.Yousef G. M., Chang A., Scorilas A., Diamendis, E. P. (2000). Genomic organization
of the human kallikrein gene family on choromosome 19q13.3q13.4. Biochem
Biophys Research Commun. 276(1):125-33.
148.Harvey TJ, Hooper JD, Myers SA, Stephenson SA, Ashworth LK, Clements JA.
(2000). Tissue-specific expression patterns and fine mapping of the human kallikrein
(KLK) locus on proximal 19q13.4. Journal Biology Chemıstry. 275(48):37397-406.
149.Kaplan AP, Silverberg M. (1987). The coagulation-kinin pathway of hhuman plasma.
Blood. 70(1):1-15.
150.Yousef GM, Diamandis EP. (2002). Human Tissue Kallikreins: A New Enzymatic
Cascade Pathway?. Biology Chemıstry: 383(7-8): 1045-57.
151.Obiezu CV, Diamandis EP. (2005). Human tissue kallikreins gene family: applications
in cancer. Cancer Letters. 224(1):1-22.
152.Yousef GM, Diamandis EP.(2001). The new human tissue kallikreins gene family:
structure, function, and association to disease. Endocr Revıew.22(2):184-204.
153.Lundwall A., Brattsand M. (2008). Kallikrein-related peptidases. Cellular Molecular
Life Science. 65(13):2019-38.
154.Borgono CA, Diamandis EP. (2004). The emerging roles of human tissue kallikreins
in cancer. Natıonal Revıew Cancer. 4(11):876-90.
155.Shaw JL, Diamandis EP. (2007). Distiribution of 15 human kallikreins in tissues and
biological fl uids. Clin Chem. 53: 1423-32.
156.Borgono
CA.,Michael
IP.,
Diamandis
EP.,
(2004).
Human
Tissue
Kallikreins:Physiologic Roles and Applications in cancer. Molecular Cancer
Research.;2(5):257-80.
157.Hansson L., Strömqvist M., Backman A., Wallbrandt P., Carlstein A., Egelrud T.
(1994). Cloning, expression, and characterization of stratum corneum chymotryptic
58
enzyme.A skin- spesific human serine proteinase. Journal Biology Chemıstry.
269(30):19420-6.
158.Brattsand M., Egelrud T. (1999). Purification, molecular cloning, and expression of a
human stratum corneum trypsin-like serine protase with possible function in desquam
tion. Journal Biology Chemıstry. 274(42):30033-40.
159.Brattsand M., Stefansson K., Lundh C., Haasum Y., Egelrud T. (2005). A proteolytic
cascade of kallikreins in the stratum corneum. Journal Invest Dermatology.
124(1):198-203.
160.Sotiropoulou G. Pampalakis G. Diamandis EP. (2009). Functional Roles of Human
Kallikrein-related Peptidases. Journal Biology Chemıstry. 284(48):32989-94
161.Gluckman P., Klempt N., Guan J., Mallard C., Sirimanne E., Dragunow M. (1992). A
role for IGF-1 in the rescue of CNS neurons folloving hypoxic-ischemic injury.
Biochem Biophys Researc Commun.182(2):593-9.
162.Valentinis B., Baserga R. (2001). IGF-I reseptör siglnalling in transformation and
differentiation.Molecular Pathology. 54(3):133-7.
163.Accili D., Nakae J., Kim JJ., Park BC., Rother KI. (1999). Targeted gene mutations
define the roles of insülin and IGF-I receptors in mause embryonic development. J
Pediatr Endocrinol Metab. 12(4):475-85.
164.Khandwala HM, McCutcheon IE, Flyvbjerg A. Friend KE. (2000). The effects of
insülin-like growth factors on tumorigenesis and neoplastic growth. Endocr Revıew.
21(3):215-44.
165.Folkman J., Kalluri R. (2004). Cancer without disease. Nature. 427(6977):787.
166.Kerbel R., Folkman J. (2002). Clinical translation of angiogenesis inhibitors. Nat Rev
Cancer. 2(10):727-39.
167.Avgeris M., Mavridis K., Scorilas A. (2012). Kallikrein-related peptidases in prostate,
breast, and ovarian cancers: from pathobiology to clinical relevance. Biology
Chemıstry. 393(5):301-17.
168.Kuriyama M., Wang MC, Lee CI., Papsidero LD.,Killian CS., Inaji H., (1981). Use of
human prostate-specific antigen in moritoring prostate cancer. Cancer Research.
41(10):3874-6.
169.Wang MC, Papsidero LD., Kuriyama M., Valenzuela LA., Murphy GP., Chu TM.,
(1981). Prostate antigen: a new potential marker for prostatic cancer.Prostate.;2(1):8996.
170.Wang MC, Valenzuela LA., Murphy GP., Chu TM., (1979). Purification of a human
prostate specific antigen. Invest Urology. 17(2):159-63.
59
171.Stamey TA,Yang N., Hay AR., McNeal JE., Freiha FS., Redwine E., (1987). Prostatespecific antigen as a serum marker for adenocarcinoma of the prostate. New England
Journal Medıcıne. 317(15):909-16.
172.Becker C ,Piironen T,Pettersson K, Björk T, Wojno KJ, Oesterling JE. (2000).
Discrimination of men with prostate cancer from those with bening disease
measurements of human glandular kallikrein 2 (HK2) in serum. Journal Urology.
163(1):311-6
173.Partin AW, Catalona WJ, Finlay JA, Darte C, Tindall DJ, Young CY. (1999). Use of
human glandular kallikrein 2 for the detection of prostate cancer: preliminary analysis.
Urology. 54(5):839-45.
174.Saedi MS, Hill TM, Kuus-Reichel K, Kumar A, Payne J, Mikolajczyk SD. (1998). The
precursor form of the human kallikrein 2, a kallikrein homologous to prostate-specific
antigen, is present in human sera and is increased in prostate cancer and bening
prostatic hyperplasia. Clinıcal Chemıstry. 44(10):2115-9.
175.Liotta LA, Steeg PS, Stetler-Stevenson WG. (1991). Cancer metastasis and
angiogenesis: an imbalance of positive and negative regulation. Cellular. 64:327-336.
176.Tryggvason K, Hoyhtya M, Salo T. (1987). Proteolytic degradation of extracellular
matrix in tumor invasion. Biochem Biophys Acta. 907:191-217.
177.Borgona CA, Michael IP, Diamonds EP. (2004). Human tissue kallikreins: Physiology
Roles and Applications in cancer. Molecular cancer Research. 2 (5):257-80.
178.Borgona CA, Diamonds EP. (2004). The emerging roles human tissue kallikreins in
cancer. Nature Revıew Cancer. 4 (11):876-90.
179.Woodhouse EC, Chuaqui RF, Liotta LA. (1997). General mechanisms of metastasis.
Cancer. 80:1529-1537.
180.Yousef GM, Obiezu CV, Jung K, Stephan C, Scorilas A, Diamandis EP. (2002).
Differential expression of kallikrein gene 5 in cancerous and normal testicular tissues.
Urology. 60 (4):714-8.
181.Mavridis K, Scorilas A. (2010). Prognostic value and biological role of the Kallikrein related peptidases in human malignancies. Future Oncology. 6:269-85.
182.Magklara A, Mellati AA, Wasney GA, Little SP, Sotiropoulou G, Becker GV. (2003).
Caracterization of the enzymatic activity of human kallikrein 6: autoactivation,
substrate specificity,
and regulation by inhibitors. Biochem Biophys Research
Commun. 307 (4):948-55.
183.Bernett MJ, Blade SI, Scarisbrick IA, Dhanarajan P, Thompson SM, Blaber M.
(2002). Crystal structure and biochemical characterization of human kallikrein 6
60
reveals that a trypsin-like kallikrein is expressed in the central nervous system.
Journal Biology Chemıstry. 277 (27):24562-70.
184.Nagahara H, Mimori K, Utsunomiya T, Bernard GF, Ohira M, Hirakawa K. (2005).
Clinicopathologic and biological significance of KLK6 of expression in human gastrit
cancer. Clinıc Cancer Research. 11:6800-6.
185.Rosen DG, Wang L, Atkinson JN, Yu Y, Lu KH, Diamandis EP. (2005). Poantial
markers that comlement expression of CA125 in epithelial ovarian cancer. Gynecology
Oncology. 99(2):267-77.
186.Shan SJ, Scorilas A, Katsaron D, Rigault de la Longrais I, Massobrio M, Diamandis
EP. (2006). Unfavorable prognostic value of human kallikrein 7 quantified by ELISA
in ovarian cancer cytosols. Clinıc Chemıstry. 52 (10):1879-86.
61
EKLER
62
EK-1. Etik Kurulu Raporu.
63
EK-1. (devam) Etik Kurul Raporu
64
ÖZGEÇMİŞ
Kişisel Bilgiler
Soyadı, adı
: ÖZER, Yusuf
Uyruğu
: T.C.
Doğum tarihi ve yeri
:22/04/1983 Ankara
Medeni hali
: Evli
Telefon
: 0 505 797 38 87
e-posta
: yusufozer_25@hotmail.com
Eğitim derecesi
Okul / Program
Mezuniyet yılı
Yüksek Lisans
Gazi Üniversitesi
Devam ediyor
Sağlık Bilimleri Enstitüsü
Tıbbi Biyokimya Anabilim Dalı
Lisans
Atatürk Üniversitesi
2007
Fen-Edebiyat Fakültesi
Biyoloji Bölümü
Lise
Ankara Bahçelievler
Deneme lisesi
Fen Bilimleri Bölümü
Yabancı Dili
İngilizce
2000