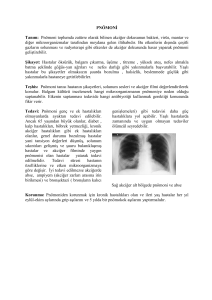
Enfeksiyon Hastalıkları Acilleri
advertisement

Enfeksiyon Hastalıkları Acilleri ER M A N lüm ü D Kitap Bö Murat Güzel, Mehmet Tahir Gökdemir PNÖMONİ Akciğerin alveol olarak bilinen mikroskopik hava keseciklerini etkileyen inflamatuvar bir durumudur. Pnömoniye genellikle virüsler ve bakterilerle veya nadir olarak diğer mikroorganizmalar, belirli ilaçlar ve oto-immün hastalıklar gibi başka durumlar neden olur. Bulgular ve belirtiler İnfeksiyöz pnömonide hastalarda prodüktif oksürük, titremenin eşlik ettiği ateş, nefes darlığı, derin nefes alıp verirken keskin veya batıcı göğüs ağrısı ve solunum hızında artış vardır. Yaşlılarda, konfüzyon en belirgin bulgu olabilir. Pnömonide ateş başka birçok hastalıkta da ortaya çıkabildiği için çok spesifik değildir.Özellikle şiddetli hastalık bulunanlarda, malnütrisyonda veya yaşlılarda ateş bulunmayabilir. Bakteriyel ve viral pnömoni olguları genellikle benzer belirtiler ile başvurur. Bazı nedenler klasik ama spesifik olmayan klinik özelliklerle birliktedir. Legionella’nın neden olduğu pnömoni karın ağrısı, diyare ve konfüzyon şeklinde belirtilerle ortaya çıkabilir. Streptococcus pneumonia’nın neden olduğu pnömonide pas renkli balgam, Klebsilella’nın neden DOI: 10.4328/DERMAN.4386 Received: 10.02.2016 Accepted: 16.03.2016 Published Online: 16.03.2016 Corresponding Author: Murat Güzel, Acil Tıp Kliniği, Samsun Eğitim ve Araştırma Hastanesi, Samsun, Türkiye. GSM: +905336143492 F.: +90 3622778865 E-Mail: drmuratguzel@gmail.com Derman Tıbbi Yayıncılık 986 Derman Tıbbi Yayıncılık 1 olduğu pnömonide sıklıkla “kuş üzümü jölesi” olarak tanımlanan kanlı balgam olabilir. Kanlı balgam (hemoptizi) tüberküloz, gram-negatif pnömoni ve akciğer apselerinin yanı sıra akut bronşitte de görülebilir. Mycoplasma pneumonia boyun lenf nodlarında şişlik, eklem ağrısı veya orta kulak infeksiyonu ile birlikte meydana gelebilir. Bakteriyel pnömoniye kıyasla viral pnömonler daha yaygın bir şekilde hışıltı(wheezing) ile başvurabilir. Tarihsel olarak pnömoni klinik tablonun altta yatan nedeninin öngördüğü inanışına dayanarak “tipik” ve “atipik” olarak ayrılır. Kanıtlar bu ayrımı desteklemez; bu yüzden, bu ayrım artık belirtilmemektedir. Nedenler Pnömoni büyük oranda bakteri ve virüslerin ve daha az sıklıkta fungus ve parazitlerin neden olduğu infeksiyonlara bağlıdır. 100’den fazla infeksiyöz ajan türü tanımlanmış olmakla birlikte, olguların büyük kısmından bunların sadece birkaçı sorumludur. Çocuklardaki infeksiyonların %45’ine ve erişkinlerdeki infeksiyonların %15’ine varan kısmında hem virüslerin hem de bakterilerin yer aldığı miks infeksiyonlar oluşabilir. Pnömoni terimi bazen akciğerlerde inflamasyon ile sonuçlanan herhangi bir durum (örneğin oto-immün hastalıklar, kimyasal yanıklar veya ilaç etkileşimlerinin neden olduğu) için geniş bir şekilde kullanılmaktadır; ancak, pnömonitis terimi bu inflamasyonu daha doğru bir şekilde tanımlar. Pnömoniye yatkınlık oluşturan durumlar ve risk faktörleri sigara içimi, immün yetmezlik, alkolizm, kronik obstrüktif akciğer hastalığı, astım, kronik böbrek hastalığı ve karaciğer hastalığından oluşur. Proton pompa inhibitörleri veya H2 blokörleri gibi asit baskılayıcı ajanların kullanımı pnömoni riskinde artışla birliktedir. İleri yaşta da risk artmıştır. Bakteriyel pnömoni Bakteriler toplum kökenli pnömoninin en sık nedeni olup olguların yaklaşık yarısında Streptococcus pneuDerman Tıbbi Yayıncılık 2 Derman Tıbbi Yayıncılık 987 moniae izole edilir. Diğer sık izole edilen bakteriler hastaların %20’sinde Haemophilus influenza, %13’ünde Chlamydophila pneumoniae ve %3’ünde Mycoplasma pneumoniae,Staphylococcus aureus; Moraxella catarrhalis; Legionella pneumophila ve gram-negatif basillerdir. İlaca dirençli Streptococcus pneumoniae (DRSP) ve metisilin dirençli Staphylococcus aureus (MRSA) dahil yukarıda belirtilen infeksiyonların bir dizi ilaca dirençli versiyonu giderek daha yaygın hale gelmektedir. Viral pnömoni Virüsler erişkinlerde pnömoni olgularının yaklaşık üçte birinden ve çocuklarda yaklaşık %15’inden sorumludur. Sıklıkla suçlanan ajanlar rinovirüsler, Korona virüsler,influenza virüsü, respiratuvar sinsityal virüs (RSV), adenovirüs ve parainfluenzadır. Herpes simpleks virüsü, yeni doğanlar, kanserli hastalar, nakil hastaları ve ciddi yanık bulunan hastaların dışında nadiren pnömoniye neden olur. Fungal pnömoni Fungal pnömoni sık değildir ama AIDS, immünsupresif ilaçlar veya diğer tıbbi sorunlara bağlı olarak immün sistemi zayıf bireylerde daha yaygın görülür. En sık Histoplasma capsulatum, blastomiçes, crytococcus neoformans,pneumocystis jiroveci ve coccidioides immitis neden olur. Yolculuklarda ve populasyonda immünsupresyon oranlarının artmasına bağlı olarak yirminci yüzyılın ikinci yarısında olgu sayısı artmaktadır. Parazitik pnömoni Toxoplasma gondii, Strongyloides stercoralis, Ascaris lumbricoides ve Plasmodium malariae dahil çeşitli parazitler akciğerleri tutabilir. Bu organizmalar tipik olarak vücuda deri ile doğrudan temas, oral alım veya bir böcek tarafından vektör ile girer. Paragonimus westermani dışındaki çoğu parazit özel olarak akciğerleri etkilemez ama diğer bölgelere ikincil olarak akciğerleri tutar. Özellikle Ascaris ve Strongyloides cinslerine ait Derman Tıbbi Yayıncılık 988 Derman Tıbbi Yayıncılık 3 parazitler olmak üzere bazı parazitler eozinofilik pnömoni ile sonuçlanabilen güçlü bir eozinofilik reaksiyon tetikleyebilir. İdiyopatik interstisyel pnömoni İdiyopatik interstisyel pnömoni veya infeksiyöz olmayan pnömoni diffüz akciğer hastalıklarının bir sınıfıdır. Diffüz alveoler hasar, organize olan pnömoni, nonspesifik interstisyel pnömoni, lenfositik interstisyel pnömoni, deskuamatik interstisyel pnömoni, respiratuvar bronşiyolit sonucu gelişebilen intestitisyel pnömoniden oluşur. Tanı Pnömoni tipik olarak fizik muayene bulguları ve akciğer grafisi ile konur. Bununla birlikte, altta yatan nedenin doğrulanması zor olabilir çünkü bakteri veya bakteri-dışı nedenleri ayırt edebilecek kesin bir test yoktur. Genel olarak, erişkinlerde hafif olgularda tetkike gerek yoktur. Tüm yaşamsal bulgular ve oskültasyon normalse pnömoni riski çok düşüktür. Hastaneye yatış gerektiren kişilerde, puls oksimetre, göğüs filmi ve tam kan sayımı, serum elektrolitleri, C-reaktif protein düzeyi ve karaciğer fonksiyon testlerini içeren kan testleri önerilir. Fizik muayene Fizik muayenede bazen düşük kan basıncı, yüksek kalp hızı veya düşük oksijen satürasyonu görülebilir. Solunum hızı normalden yüksek olabilir ve bu durum diğer bulgulardan bir veya iki gün önce ortaya çıkabilir. Göğüs muayenesi normal olabilir ama etkilenen tarafta göğüs ekspansiyonunda azalma gösterebilir. İnflamasyonlu akciğer yolu ile iletilen büyük havayollarında oluşan kaba solunum sesleri bronşiyal solunum olarak adlandırılır ve oskültasyonda stetoskop ile duyulur. İnspirasyon sırasında etkilenen alan üzerinde raller duyulabilir. Perküsyon etkilenen akciğerde matite artmıştır, vokal rezonans pnömoniyi plevral effüzyondan ayıDerman Tıbbi Yayıncılık 4 Derman Tıbbi Yayıncılık 989 rır. Tanıda göğüs filmi sık kullanılır. Hafif hastalık bulunanlarda, görüntüleme sadece potansiyel komplikasyonların bulunduğu hastalarda, tedavi ile iyileşme göstermeyen hastalarda veya sebebin belirsiz olduğu hastalarda gereklidir . Bir kişi hastaneye yatış gerektirecek kadar hasta ise, göğüs filmi önerilir . Bulgular her zaman hastalık şiddeti ile eşleşmez ve bakteriyel ve viral infeksiyonu güvenilir bir şekilde ayırt edemez. Radyografideki tablolar lober pnömoni, bronkopnömoni (lobüler pnömoni olarak da bilinir) ve interstisyel pnömoni olarak sınıflanabilir. Aspirasyon pnömonisi çoğunlukla akciğer tabanında ve sağ tarafta bilateral opasiteler olarak kendini gösterebilir. Viral pnömonide radyografiler normal olarak görebilir, aşırı havalanmış görünebilir, bilateral yama tarzı alanlar bulunabilir veya lober konsolidasyonla birlikte bakteriyel pnömoniye benzerlik gösterebilir Hastalığın erken evrelerinde, özellikle dehidrasyon varlığında, radyolojik bulgular bulunmayabilir ve obez hastalarda veya akciğer hastalığı öyküsü bulunanlarda yorumlaması zor olabilir . Belirsiz olgularda BT taraması ek bilgi sağlayabilir. Ayırıcı tanı Kronik obstrüktif akciğer hastalığı (KOAH), astım, pulmoner ödem, bronşektazi, akciğer kanseri ve pulmoner emboli. Pnömoniden farklı olarak astım ve KOAH tipik olarak hışıltı, pulmoner ödem anormal elektrokardiyografi, malignite ve bronşektazi uzun süreli öksürük ve pulmoner emboli ise akut başlangıçlı, şiddetli göğüs ağrısı ve nefes darlığı ile kendini gösterir. Yönetim Oral antibiyotikler, istirahat, basit analjezikler ve sıvılar tam iyileşme için genellikle yeterlidir. Bununla birlikte, başka ilaç kullananlar, yaşlılar ve önemli solunum sorunu bulunanlarda daha ileri bakım gerekebilir. Semptomlar kötüleşirse, evde tedavi ile pnömoni de düzelme olmazsa veya komplikasyon gelişirse, hastaneye yatış gerekli olabilir. CURB-65 skoru erişkinlerDerman Tıbbi Yayıncılık 990 Derman Tıbbi Yayıncılık 5 de yatış gereksinimini belirlemekte yararlı bir skordur. Skor 0 veya 1 ise, kişiler tipik olarak evde tedavi edilebilir; 2 ise kısa süreli hastanede yatış veya yakın takip gereklidir, 3-5 ise hastaneye yatış önerilir. Yoğun bakım ünitesine yatırılanlarda non-invazif ventilasyon yararlı olabilir. CURB-65 Semptom Puanlar Konfüzyon(Confusion) 1 Üre>7 mmol/l(Ueea) 1 Solunum sayısı>30(Respiratory rate) 1 SKB<90mmHg, DKB<60mmHg(Blood pressure) 1 Yaş>=65 1 Prognoz Bakteriyel pnömoninin çoğu tipi tedavi ile 3-6 gün içinde stabilize olur. Çoğu semptomun düzelmesi birkaç hafta alabilir. Radyografi bulgusu tipik olarak 4 hafta içinde düzelir. Mortalite düşüktür (<%1). Yaşlılarda ve başka akciğer problemleri bulunan hastalarda iyileşme 12 haftadan uzun sürebilir. Hastaneye yatış gereken kişilerde mortalite %10’a kadar çıkabilir ve yoğun bakım gerekenlerde %30-50’ye ulaşabilir. Pnömoni ölüme yol açan en sık hastaneye kaynaklı enfeksiyondur. Antibiyotiklerin keşfinden önce mortalite hastaneye yatış yapılanlarda %30 idi. Komplikasyonlar özellikle yaşlılarda ve altta yatan sağlık problemi bulunanlarda gelişebilir. Ampiyem, akciğer apsesi, bronşiyolitis obliterans, akut respiratuar distres sendrom, sepsis ve altta yatan sağlık problemlerinin kötüleşmesi. SEPSİS Sepsis, şiddetli infeksiyonun komplike olmasıyla ortaya çıkan klinik bir sendromdur. İnflamasyonun infeksiyondan uzak bölgelerdeki dokularda gelişen temel bulguları (vazodilatasyon, lökosit birikimi, artış mikrovasDerman Tıbbi Yayıncılık 6 Derman Tıbbi Yayıncılık 991 küler geçirgenliği) ile karakterizedir. Sistemik inflamatuvar yanıt sendromu (SIRS) infeksiyöz olan ve olmayan hasarları (örneğin akut pankreatit, pulmoner kontüzyon) komplike eden eşdeğer sendromdur. Sepsis ve SIRS’in başlaması ve ilerlemesine ilişkin güncel teoriler pro-inflamatuvar medyatörlerin masif ve kontrolsüz salgısının yaygın doku hasarına yol açan bir olay zinciri başlatma olasılığı dahil inflamatuvar yanıtın disregülasyonuna odaklanır. Bu yanıt bu sendromlarla ilişkili yüksek mortalitenin nedeni olan çoklu-organ disfonksiyon sendromuna (MODS) öncülük edebilir. Tanımlar-Sistemik inflamatuvar yanıt sendromu (SIRS), sepsis, şiddetli sepsis ve septik şok ilk olarak 1991 yılında Amerikan Göğüs Uzmanları Birliği (ACCP) ve Kritik Bakım Tıbbı Topluluğu (SCCM) tarafından düzenlenen bir uzlaşı panelinde tanımlandı. Bu tanımlar 2001 yılında ACCP, SCCM, Amerikan Toraks Derneği (ATS), Avrupa Yoğun Bakım Tıbbi Topluluğu (ESICM) ve Cerrahi İnfeksiyon Topluluğu (SIS) temsilcilerinin dahil olduğu Uluslararası Sepsis Tanımları Konferansı sırasında ve sonrasında 2012 yılında SSCM ve ESCIM tarafından yeniden değerlendirildi. Bu tanımların sepsis ve septik şok için kesin hemodinamik tanımlarını sağlayan pratik modifikasyonları yayınlanmıştır. SIRS disregüle inflamasyonun bir formu olan klinik bir sendromdur. SIRS terimi rutinde hem infeksiyöz süreçler (sepsis) hem de oto-immün hastalık, pankreatit, vaskülit, tromboembolizm, yanıklar ve cerrahi gibi non-infeksiyöz hasarlarla ilişkilidir. SIRS daha önce vücut ısısı, kalp hızı, solunum ve beyaz küre sayısında iki veya daha fazla anormallik olarak tanımlanmıştı. Bununla birlikte, uygulamada, klinik tanımı ve patofizyolojisi aynı olup SIRS ve erken sepsis kolaylıkla ayırt edilmez. Bu yüzden, SIRS’dan şüphe edildiğinde, septik odağın araştırılması gereklidir. Aşağıda verdiğimiz tanımlar bu kaynaklara dayanır ve erken infeksiyondan çoklu-organ disfonksiyon sendromuna (MODS) doğru bir süreklilik oluşturur. İnfeksiyon: İnfeksiyon normalde steril olan dokunun orDerman Tıbbi Yayıncılık 992 Derman Tıbbi Yayıncılık 7 ganizmalar tarafından invazyonudur. Bakteriyemi: Kanda canlı bakteri varlığıdır. Sepsis: Düzelmeyen ve yıkıcı olan ve sıklıkla organ disfonksiyonuna yol açan bir infeksiyona disregüle inflamatuvar yanıtına bağlı oluşan bir klinik sendromdur. Sepsis infeksiyonun sistemik tabloları ile birlikte infeksiyon varlığı (olası veya kanıtlanmış) olarak tanımlanır. Sepsisin tanısal kriterleri infeksiyon (kanıtlanmış veya şüphe edilen) ve aşağıdakilerden bazılarını içerir: • Genel değişkenler - Vücut ısısı>38,3 veya <36°C - Kalp hızı >90 atım/dk veya yaşa göre normal değerin 2 standart sapmasından daha yüksek kalp hızı - Takipne, solunum hızı>20 solunum/dk - Değişen mental durum - Ciddi ödem veya pozitif sıvı dengesi (24 saatte >20 ml/lkg) - Diyabet yokluğunda hiperglisemi (plazma glikozu>140 mg/dl veya 7,7 mmol/kg) • İnflamatuvar değişkenler - Lökositoz (WBC sayımı>12,000/mikrolitre) veya lökopeni (WBC sayımı <4000/mikrolitre), - İmmatür formların %10’dan fazla olduğu normal WBC sayımı - Normal değerin 2 standart sapmasından daha yüksek plazma C-reaktif protein - Normal değerin 2 standart sapmasından daha yüksek plazma prokalsitonin değeri • Hemodinamik değişkenler - Arteryel hipotansiyon (sistolik kan basıncı SKB<90 mmHg, MAP<70 mmHg veya erişkinlerde >40 mmHg SKB düşüşü veya yaşa göre normalin iki standart sapmasından daha düşük), • Organ disfonksiyonu değişkenleri - Arteryel hipoksemi (arteryel oksijen basıncı [PaO2]/ fraksiyone inspire oksijen [FiO2]<300) - Akut oligoüri (en az iki saat süreyle yeterli sıvı resüstasyona rağmen <0,5 ml/kg/saat idrar çıkışı) Derman Tıbbi Yayıncılık 8 Derman Tıbbi Yayıncılık 993 - >0,5 mg/dl veya >>44,3 mikromol/ kreatinin artışı - Koagülasyon anormallikleri (uluslararası normalizasyon oranı [INR]>1,5 veya aktif parsiyel tromboplastin zamanı [aPTT]>60 sn) - İleus (bağırsak seslerinin yokluğu) - Trombositopeni (platelet sayısı<100,000/mikromol) - Hiperblirubinemi (plazma total bilirubin>4 mg/dl veya >70 mikromol/l) • Doku perfüzyon değişkenleri - Hiperlaktatemi (>1 mmol/l) - Düşük kapiller yeniden dolma veya beneklenme Şiddeti sepsis: İnfeksiyona bağlı olduğu düşünülen aşağıdaki bulgulardan herhangi bir ile birlikte sepsisle indüklenen hipoperfüzyon veya organ disfonksiyonunu tanımlar: • Sepsisle indüklenen hipotansiyon • Laboratuar normal değerinin üst sınırından yüksek laktat • En az iki saat süreyle yeterli sıvı resüstasyona rağmen <0,5 ml/kg/saat idrar çıkışı • İnfeksiyon kaynağı olarak pnömoni yokluğunda PaO2/ FiO2<250 ile birlikte akut akciğer hasarı • İnfeksiyon kaynağı olarak pnömoni varlığında PaO2/ FiO2<200 ile birlikte akut akciğer hasarı • Kreatinin >2 mg/dl (176,8 mikromol/l) • Bilirubin>4 mg/dl (70 mikromol/l) • Platelet sayısı<100,00/mikrolitre) • Koagülopati (IR>1,5) Sepsisle indüklenen hipotansiyon sistolik kan basıncı (SKB)<90 mmHg veya ortalama arter basıncı (MAP)<70 mmHg veya >40 mmHg SKB düşüşü veya hipotansiyonun diğer nedenleri olmaksızın yaşa göre normal değerin iki standart sapmasından daha düşük SKB olarak tanımlanır. Sepsisle indüklenen doku hipoperfüzüyonu infeksiyonla indüklenen hipotansiyon, yüksek laktat veya oligoüri olarak tanımlanır. Septik şok: Septik şok 30 ml/kg kristaloid (bunun bir kısmı albümin eşdeğeri olabilir) infüzyonu olarak taDerman Tıbbi Yayıncılık 994 Derman Tıbbi Yayıncılık 9 nımlanan yeterli sıvı resüstasyonuna karşın sepsisle indüklenmiş inatçı hipotansiyon olarak tanımlanır. Septik şok bir tip vazodilatasyon veya düstribitif şok türüdür. Başka bir deyişle, sistemik damar direncinde, sıklıkla kardiyak debi artışının eşlik ettiği belirgin azalmadan kaynaklanır. Çoklu organ disfonksiyon sendromu(MODS): Çoklu organ disfonksiyon sendromu (MODS) hastada hemostazın girişim olmadan sürdürülemediği ilerleyici organ disfonksiyonunu tanımlar. Hem SIRS hem de sepsis hastalık şiddeti yelpazesinin en ucunda yer alır. MODS primer veya sekonder olarak sınıflanabilir: • Primer MODS organ disfonksiyonun erken oluştuğu ve doğrudan yaralanmanın kendisine atfedilebildiği, iyi tanımlanmış bir hasarın sonucudur (örneğin rabdomiyolize bağlı böbrek yetmezliği) • Sekonder MODS doğrudan yaralanmanın kendisine yanıt olarak değil konağın yanıtlarının sonucu olarak oluşan organ yetmezliğidir (örneğin pankreatit hastalarında akut respiratuvar distres sendromu) MODS’da belirli bir organ disfonksiyonu için evrensel kabul görmüş kriterler yoktur. Bununla birlikte, aşağıdaki organ spesifik parametrelerin ilerleyici anormalliği MODS tanısı için yaygın bir şekilde kullanılır ve YBÜ mortalitesini öngörmek için skor sistemleri kullanılmaktadır: RİSK FAKTÖRLERİ: Sepsis gelişimi için risk altında olan popülasyon oldukça geniştir. Herhangi bir anda, YBÜ hastalarının yaklaşık %50’sinde nazokomiyal bir infeksiyon vardır ve dolayısıyla sepsis açısından yüksek risk altındadırlar. Diğer risk faktörleri aşağıdakileri içerir: • Bakteriyemi • İleri yaş (≥65) • İmmünosupresyon • Diyabet ve kanser • Toplum kökenli pnömoni • Yatış öyküsü DermanTıbbi TıbbiYayıncılık Yayıncılık995 10 Derman • Genetik faktörler Patojenler-Çeşitli mikroorganizmaların sepsis yüküne katkısı zamanla değişmiştir. Gram-negatif sepsisli olguların sayısı yüksek olmakla birlikte ABD’de sepsisli hastalarda en sık gram-pozitif bakteriler saptanır. Son on yılda fungal sepsis olgularının sayısı artmıştır ama bakteriyel sepsisten daha düşüktür. Antimikrobiyal Tedavi: Çalışmalar uygun antibiyotik tedavisinin (patojenin duyarlı olduğu antibiyotikler) bakteriyemik sepsis üzerinde olumlu etkiye sahip olduğunu göstermektedir. Örneğin, bir raporda yeterli antibiyotik tedavisi başlamanın organizmanın dirençli olduğu antibiyotik tedavisine kıyasla mortalite oranında %50 azalma ile birlikteydi. Aksine, önceki antibiyotik tedavisi (örneğin son 90 günden antibiyotik kullanımı), en azından gram-negatif sepsis hastalarında) mortalite artışı ile ilişkili olabilir. Bu durum muhtemelen daha önce antibiyotik tedavisi alan hastaların ampirik olarak uygun antibiyotik tedavisi seçilme olasılığını düşürecek şekilde daha yüksek antibiyotik direnci oranlarına sahip olma olasılığına bağlıdır. MENENJİT Menenjit, beyin ve spinal kordu kaplayan ve birlikte meniksler olarak adlandırılan koruyucu membranların akut inflamasyonudur. İnflamasyon virüslere, bakterilere veya diğer mikroorganizmalar ve daha az sıklıkta belirli ilaçlara bağlı olabilir. Klinik özellikler Erişkinlerde, menenjitin en yaygın belirtisi bakteriyel menenjit olgularının nerede ise %90’ında oluşan şiddetli baş ağrısıdır; bunu ense sertliği (boyun kaslarının artan tonusu ve katılığına bağlı olarak boynu pasif bir şekilde öne doğru bükememe) takip eder. Tanısal bulguların klasik üçlüsü ense sertliği, ani yüksek ateş ve mental durum değişikliğidir; ancak bu üç özelliğin hepsi birden bakteriyel menenjit olgularının sadece %44-46’sında bulunur. Bu bulgulardan hiçbiri yokDerman Tıbbi Yayıncılık 996 Derman Tıbbi Yayıncılık 11 sa, akut menenjiit olasılığı oldukça düşüktür [8]. Menenjitle ilişkili diğer bulgular fotofobi ve fonofobidir. Ense sertliği erişkinlerdeki bakteriyel menenjitlerin %70’inde oluşur. Diğer bulguları pozitif Kernig veya Brudzinski bulgusudur ve menenjit için spesifikleri yüksektir: bu bulgular başka hastalıklarda nadiren oluşur [8]. Neisseria meningitidis bakterisinin neden olduğu menenjit (meningokokal menenjit olarak bilinir) diğer semptomlara öncülük edebilen, hızlı yayılan peteşiyal döküntüler ile diğer nedenlere bağlı gelişen menenjitten farklılaşır. Döküntüler gövde, alt ekstremiteler, mukoz membranlar, konjuktiva ve (bazen) avuç içlerinde ve ayak tabanlarında sayısız küçük, düzensiz, mor veya kırmızı beneklerden (peteşiler) oluşur. Döküntüler tipik olarak solmaz; kızarıklık parmak veya cam lam ile basıldığında kaybolmaz. Meningokokal menenjitte bu döküntü her zaman bulunmasa da, bu hastalık için rölatif spesifikliğe sahiptir; ancak, diğer bakterilere bağlı menenjitlerde bazen oluşur. Erken komplikasyonlar Hastalığın erken döneminde ek problemler gelişebilir. Bu durum spesifik tedavi gerektirebilir ve bazen hastalık şiddetine ve kötü prognoza işaret eder. Enfeksiyon kan basıncında düşüş, hızlı nabız, yüksek veya anormal şekilde düşük vücut ısısı ve hızlı solunumdan oluşan sistemik inflamatuvar yanıt sendromu olan sepsisi tetikleyebilir. Erken evrede özellikle meningokokal menenjitte çok düşük kan basıncı olabilir; bu durum diğer organlarda yetersiz kanlanmaya yol açabilir. Kan pıhtılaşmasının aşır aktivasyonu olan dissemine intravasküler koagülasyon organlara kan akımını tıkayabilir ve paradoksal olarak kanama riskini artırır. Meningokokal hastalıkta ekstremitelerde gangren oluşabilir. Şiddetli meningokokal ve pnömokokal infeksiyonlar adrenal bezlerde kanamaya yol açarak sıklıkla ölümcül olan Waterhouse-Fridericsen sendromuna neden olabilir. Beyin dokusu şişebilir, kafatası içindeki basınç artabilir ve şişen beyin kafatasının tabanında herniye olabiDermanTıbbi TıbbiYayıncılık Yayıncılık997 12 Derman lir. Bu durum azalan bilinç düzeyi, pupiller ışık refleksinde kayıp ve anormal postür ile fark edilebilir. Beyin dokusunun inflamasyonu da BOS’ın beyin etrafındaki normal akışını bozabilir (hidrosefali). Nöbetler artan basınçtan ve beyin dokusundaki inflamasyon alanlarından kaynaklanabilir. Fokal nöbetler (bir ekstremiteyi veya vücudun bir kısmınnı tutan), inatçı nöbetler, geç başlangıçlı nöbetler ve ilaçlar ile kontrolü zor olanlar daha kötü uzun dönem sonuçlara işaret eder. Nedenler Bakteriyel Neisseria meningitidis ve Streptococcus pneumonia birlikte bakteriyel menenjit olgularının %80’ine neden olur. Listeria monocytogenes ile infeksiyon riski 50 yaş üzeri kişilerde artmıştır. Pnömokokal aşının kullanıma girmesi hem çocuklarda hem de erişkinlerde pnömokokal menenjit oranlarını düşürmüştür. Yeni kafatası travması nazal kavite bakterilerinin menengiyal boşluğa girişine imkan verebilir. Benzer şekilde, serebral şantlar, ekstra-ventriküler drenler ve Ommaya rezervuarları gibi beyin ve meninkslerdeki cihazlar menenjit açısından artmış risk oluşturur. Bu olgularda, kişilerin Stafilokok, Pseudomonas ve diğer gram-negatif bakteriler ile enfeksiyona yakalanması daha olasıdır. Bu patojenler aynı zamanda immün sistemi bozuk kişilerdeki menenjit ile ilişkilidir. Baş ve boyun bögesindeki otit veya mastoidit gibi bir infeksiyon hastaların küçük bir bölümünde menenjite yol açabilir. İşitme kaybı için koklear implant takılmış kişiler pnömokokal menenjit için daha yüksek risk taşır. Mycobacterium tuberculosis’in neden olduğu tüberküloz menenjiti tüberkülozun endemik olduğu ülkelerden olan kişilerde daha yaygındır ama aynı zamanda AIDS gibi immün yetmezlikli kişilerde de rastlanır. Tekrarlayan bakteriyel menenjit konjenital veya edinilmiş inatçı anatomik kusurlara veya immün sistem bozukluklarına bağlı olabilir. Anatomik defektler dış ortam ve sinir sistemi arasında ilişkiye neden olur. Tekrarlayan Derman Tıbbi Yayıncılık 998 Derman Tıbbi Yayıncılık 13 menenjitin en sık nedeni, özellikle kafa kaidesini tutan veya sinüslere veya petröz priamide ilerleyen kırıklar olmak üzere, kafatası kırığıdır. Viral Menenjite neden olan virüsler enterovirüsler, herpes simpleks virüsler, varisella zoster virüs kabakulak virüsü, HIV ve LCMV’dir. Mollaret menenjiti herpes menenjitin kronik tekrarlayan formudur; herpes simpleks tip 2 virüsünün neden olduğu düşünülmektedir. Fungal Fungal menenjit için immünsupresan kullanımı (organ nakli sonrası gibi), HIV/AIDS [19] ve yaşlanma ile bağışıklığın kaybedilmesi gibi bir dizi risk faktörü mevcuttur. İmmün sistemi normal kişilerde sık değildir. Semptom başlangıcı tipik olarak kademeli olup tanıdan birkaç hafta öncesinden beri var olan baş ağrıları ve ateşi içerir. En sık fungal menenjit Cryptococcus neoformans’ın neden olduğu kriptokokal menenjittir. Birçok çalışmada, kriptokokal menenjit Afrika’da menenjitin en sık nedenidir ve Afrika’da AIDS ile ilişkili ölümlerin %20-25’inden sorumludur. Menenjite neden olabilen diğer daha seyrek fungal patojenler Coccidioides immitis, Histoplasma capsulatum, Blastomyces dermatitidis, ve Candida türleri. Parazitik BOS’ta eozinofillerin baskın olduğu durumlarda bir parazitik neden düşünülür. En sık suçlanan patojenler Angiostrongylus cantonensis, Gnathostoma spinigerum, Schistosoma ve sistoserkozis, toksokaryazis, bayliskariyazis ve paragonimis ve bir dizi daha nadir infeksiyon ve infeksiyon dışı durumu kapsar. Non-infeksiyöz Menenjit çeşitli non-infeksiyöz nedenlerin sonucu olarak meydana gelebilir: malignitenin meninkslere yayılımı (maling veya neoplastik menenjit) ve belirli ilaçDermanTıbbi TıbbiYayıncılık Yayıncılık999 14 Derman lar (başlıca non-steroid anti-inflamatuvar ilaçlar, antibiyotikler ve intravenöz immünoglobulinler). Sarkoidoz (nörosarkoidoz) gibi çeşitli inflamatuvar durumlar, sistemik lupus eritromatozis gibi bağ dokusu hastalıkları ve Behçet hastalığı gibi vaskülitin belirli formları da menenjite neden olabilir. Tanı Kan testleri ve görüntüleme Menenjitin saptanması veya dışlanmasındaki en önemli test lomber ponksiyon ile beyin-omurilik sıvısının analizidir. Bununla birlikte, beyinde kitle (tümör veya apse) varsa veya intrakranyal basınç (ICP) yüksekse lomber ponksiyon kontrendikedir çünkü beyin herniasyonuna neden olabilir. Eğer bir kişi kitle veya yüksek ICP (yeni geçirilmiş kafa travması, bilinen immün sistem problemi, lokalize nörolojik bulgular veya muayenede yüksek ICP bulguları) için risk altında ise, lomber ponksiyon öncesi BT veya MRG taraması önerilir. Bu erişkinlerin %45’inde uygulanır. LP öncesi BT veya MRG gerekli ise veya LP güç ise, profesyonel kılavuzlar, özellikle 30 dakikadan uzun sürebilecekse, tedavide gecikmeyi önlemek için ilk önce antibiyotik uygulanması gerektiğini bildirir. Sıklıkla, BT ve MRG taramaları menenjit komplikasyonlarını değerlendirmek üzere daha geç bir evrede yapılır. Menenjitin şiddetli formlarında, kan elektrolitlerinin izlenmesi önemli olabilir; örneğin, dehidrasyon, uygunsuz anti-diüretik hormon sendromu ve agresif intravenöz sıvı uygulaması gibi faktörlerin kombinasyonuna bağlı olarak bakteriye menenjitte hiponatremi sıktır. Lomber ponksiyon Hastaya genellikle bir yanına yatacak şekilde pozisyon verilerek, lokal anestetik uyguladıktan sonra lomber ponksiyon yapılır. Bir manometre kullanılarak BOS’nın açılış basıncı ölçülür. Basınç normalde 6 ila 18 cm sudur (cmH2O) ; bakteriyel menenjitte basınç genellikle artmıştır. Kriptokokal menenjitte, intrakranyal basınç Derman Tıbbi Yayıncılık 1000 Derman Tıbbi Yayıncılık 15 dikkate değer oranda artmıştır. Sıvının ilk görünümü infeksiyonun doğasına dair bir gösterge verebilir: bulanık BOS yüksek protein düzeylerine, beyaz ve kırmızı kan hücrelerine ve/veya bakteriye işaret eder ve dolayısıyla bakteriyel menenjiti düşündürür. BOS örneği beyaz kan hücrelerinin varlığı ve tipi, kırmızı kan hücreleri, protein içeriği ve glikoz düzeyi açısından incelenir. Örneğin gram boyaması bakteriyel menenjitte bakteriyi gösterebilir ama bakteri yokluğu bakteriyel menenjiti dışlamaz çünkü olguların sadece %60’ında görülür; bu rakam örnek alınmadan önce antibiyotikler verilmişse bir %20 daha düşer. Gram boyama aynı amanda listeriyozis gibi belirli infeksiyonlarda daha az güvenilirdir. Baskın beyaz kan hücre tipi (Tablo 1) menenjitin bakteriyel (genellikle nötrofil baskın) mi yoksa viral (genellikle lenfosit baskın) mi olduğuna işaret eder ancak hastalığın başlangıcında güvenilir bir gösterge değildir. Daha seyrek olarak, eozinofillerin baskın olması diğerlerin yanında parazitik veya fungal etiyolojiyi düşündürür. BOS’da glikoz konsantrasyonu normalde kandaki değerin %40’ından düşüktür. Bakteriyel menenjitte, tipik olarak daha düşüktür; bu yüzden BOS glikoz düzeyleri kan glikozuna bölünür Bu oranın ≤0,4 olması bakteriyel menenjit göstergesidir.BOS’ta yüksek laktat düzeyleri daha yüksek bakteriyel menenjit olasılığına işaret eder, aynı durum beyaz kan hücre sayısı için de geçerlidir. Laktat düzeyleri 35 mg/dl değerinin altında ise ve kişi daha önce antibiyotik almamışsa, bakteriyel menenjiti dışlayabilir. Antibiyotikler Kısa süreli antibiyotik profilaksisi, özellikle meningokokal menenjit olmak üzere, menenjitten korunmanın bir başka yöntemidir. Meningokokal menenjitte, yakın temasta antibiyotikler (Rifampisin, siprofloksasin veya seftriakson) ile önleyici tedavi duruma ilişkin riski azaltır ama gelecekteki infeksiyonlara karşı korumaz. Rifampisin direncinin kullanım sonrası arttığı saptanDerman Tıbbi Yayıncılık 16 Derman Tıbbi Yayıncılık 1001 mıştır; bu durum diğer ajanların önerilmesine neden olmaktadır. Baziler kafatası kırığı bulunanlarda menenjiti önleme çabasıyla antibiyotikler sıklıkla kullanılırken bunun yararlı mı yoksa zararlı olduğunu belirlemek için yeterli kanıt yoktur. Bu durum BOS kaçağı olan veya olmayan hastalar için de geçerlidir. Yönetim Tedavi edilmezse menenjit yaşamı tehdit etme potansiyeline ve yüksek mortalite oranına sahiptir; tedavide gecikme daha kötü sonuçlar ile birliktedir. Bu yüzden, doğrulama testleri yapılırken geniş spektrumlu antibiyotikler ile tedavi geciktirilmemelidir .Hipotansiyon (düşük kan basıncı) veya şok mevcutsa, intravenöz sıvılar uygulanmalıdır. Bilinç düzeyi çok düşükse veya solunum yetmezliği kanıtı varsa, mekanik ventilasyon gerekli olabilir. İntrakranyal basınç yüksekliğine ilişkin bulgu varsa, basıncı izleyecek önlemler alınabilir; bu durum serebral perfüzyon basıncının optimizasyonuna ve ilaçlar ile intrakranyal basıncı azaltacak çeşitli tedavilere (örneğin mannitol) imkan verecektir. Nöbetler anti-konvülzanlar ile tedavi edilmelidir. Hidrosefali geçici veya serebral şant gibi uzun dönem drenaj cihazı gerektirebilir. Bakteriyel menenjit Antibiyotikler Bakteriyel menenjitin ilk tedavisinde üçüncü jenerasyon sefalosporin antibiyotiklerden olan seftriaksonun yapısal formülü önerilir. Ampirik antibiyotikler (kesin tanı konmadan tedavi) hemen başlatılmalı hatta lomber ponksiyon ve BOS analiz sonuçları elde edilmeden önce uygulanmalıdır. İlk tedavi seçimi büyük oranda belirli bir yer ve popülasyonda menenjite neden olan bakteri tipine bağlıdır. Örneğin, Birleşik Krallıkta, tedavi sefotaksim veya seftriakson gibi üçüncü nesil bir sefalosporinden oluşur. Streptokoklarda giderek artan sefalosporin direncinin bulunduğu ABD’de ilk tedaviye vankomisin eklenmesi önerilmektedir. Derman Tıbbi Yayıncılık 1002 Derman Tıbbi Yayıncılık 17 Steroidler Kortikosteroidler (genellikle deksametazon) ile ek tedavinin erişkinlerde işitme kaybında azalma ve kısa dönemde daha iyi nörolojik sonuçlar gibi bazı yararları gösterilmiştir [55,56]. Bazı araştırmalar azalan ölüm oranları bulurkenbazı araştırmalarda anlamlı fark bulunamamıştır.Tüberküloz menenjiti bulunanlarda, en azından HIV negatif olanlarda, yararlı görünmektedir. Bu yüzden, profesyonel kılavuzlar ilk doz antibiyotik uygulanmasından hemen önce deksametazon veya benzer bir kortikosteroid başlanmasını ve 4 gün süreyle devam edilmesini önerir. Tedaviden elde edilen yararını büyük kısmının pnömokokal menenjitine sınırlı olduğu düşünüldüğünde, bazı kılavuzlar başka bir menenjit nedeni tanımlanmışsa deksametazonun sonlandırılmasını önerir. Olası mekanizma aşırı aktif inflamasyonun baskılanmasıdır. Viral menenjit Viral menenjit tipik olarak sadece destekleyici tedavi gerektirir; menenjite neden olan çoğu virüs spesifik tedaviye uygun değildir. Viral menenjit bakteriyel menenjite kıyasla daha selim bir seyir izleme eğilimindedir. Herpes simpleks virüsü ve varisella zoster virüsü asiklovir gibi antiviral ilaçlarla tedaviye yanıt verebilir ama özel olarak bu tedavinin etkin olup olmadığını araştıran klinik çalışma yoktu. Hafif viral menenjit olguları sıvı, yatak istirahatı ve analjezikler gibi konservatif önlemlerle evde tedavi edilebilir. Fungal menenjit Kriptokokal menenjit gibi fungal menenjitler amfoterisin B ve flusitozin gibi antifungallerin yüksek dozları ile uzun süreli tedavi gerektirir. Fungal menenjitlerde intrakranyal basınç artışı yaygındır ve basıncı düşürmek için sık (idealde günlük) lomber ponksiyon önerilir. Prognoz Tedavi edilmeyen bakteriyel menenjit hemen her zaDerman Tıbbi Yayıncılık 18 Derman Tıbbi Yayıncılık 1003 man ölümcüldür. Aksine, viral menenjit kendiliğinden düzelir ve nadiren ölümcüldür. Tedaviyle bakteriyel menenjitin mortalitesi kişinin yaşına ve altta yatan nedene bağlıdır. Mortalitenin %2 olduğu büyük çocuklarda risk çok daha düşüktür ama erişkinlerde %19-37 oranındadır. Yaş dışında patojen ve patojenin beyinomurilik sıvısından temizlenme zamanı, jeneralize hastalığın şiddeti, düşen bilinç düzeyi veya BOS’ta anormal şekilde düşük beyaz küre sayısı gibi çeşitli faktörler mortalite ile ilişkilidir. İNFEKTİF ENDOKARDİT Kalbin iç dokularının, endokardiyumun (kapaklar gibi), inflamasyonudur. Genellikle bakteriyel olan infeksiyöz ajanlar veya patojenler nedeniyle oluşabilir ama diğer organizmalar da sorumlu olabilir. Kalp kapakları herhangi bir özel kanlanmaya sahip değildir. Sonuç olarak, bağışıklık sisteminin savunma mekanizmaları kan akımı yolu ile direkt olarak kapaklara ulaşamaz. Bir organizma kapak yüzeyine tutunursa ve bir vejetasyon oluşturursa, konağın immün yanıtında azalma meydana gelir. Kapakların kanlanmadan yoksun olmasının tedaviye de etkileri vardır çünkü ilaçlar enfekte bölgeye ulaşmakta güçlük yaşar. Normalde, kan bu kapaklardan düzgün bir şekilde akar. Örneğin romatizmal ateş nedeniyle kapaklar hasar görürse, bakteriyel tutunma riski artar. Sınıflama Süre Tarihsel olarak, infektif endokardit klinik olarak akut veya subakut tablolara ayrılmaktadır Çünkü tedavi edilmeyen hastalar akut formun aksine subakut formla daha uzun yaşama eğilimindedir. Bu hem ilerleme hızını hem de hastalık şiddetini sınıflar. 1. Subakut bakteriyel endokardit (SBE) sıklıkla düşük virülansa sahip streptokoklara (çoğunlukla viridans streptokoklar) bağlıdır, haftalar ve aylar boyunca yavaşça ilerleyen hafif ila orta şiddette bir hastalıktır ve Derman Tıbbi Yayıncılık 1004 Derman Tıbbi Yayıncılık 19 kalp-dışı alanlara hematojen yolla ekim eğilimi düşüktür. 2. Akut bakteriyel endokardit (ABE) günler ve haftalar içinde ilerleyen fulminan bir hastalıktır. Daha yüksek virülansa veya hastalık oluşturma kapasitesine sahip Staphylococcus aureusa bağlı olma olasılığı daha yüksektir ve sıklıkla metastatik infeksiyona neden olur. Bu sınıflamadan artık vazgeçilmektedir çünkü tanımlanan ilişkiler (organizma ve prognoz bağlamında) klinik olarak güvenilecek kadar güçlü değildir. Kısa inkübasyon (6 haftadan daha kısa) ve uzun inkübasyon (6 haftadan uzun) terimleri tercih edilmektedir. Kültür sonuçları İnfektif endokardit aynı zamanda kültür pozitif veya kültür negatif olarak sınıflanabilir. Kültür negatif endokarditin en sık nedeni önceki antibiyotik uygulamasıdır. Bazen mikroorganizmaların kültür ortamında üremesi daha uzun süre gerektirebilir ve üreme için fazla süreye gereksinim duyarlar. Bunların bazıları Aspergillus türleri, Brucella türleri, Coxiella burnetti, Chlamydia türleri ve HACEK(Haemophilus spp., Actinobasillus actinomycetemcomitans, Cardiobacterium hominis, Eikenella corrodens, Kingella kingae)bakterileri gibi patojenleri içerir. Bu olgularda üreme ve tanımlamadaki gecikmeler nedeniyle hastalar yanlışlıkla kültür negatif endokardit olarak sınıflanabilir. Kalp bölgesi Endokardit tutulan kalp tarafına göre de sınıflanabilir: • Narkotik veya diğer ilaçları intravenöz olarak enjekte eden hastalar klasik olarak triküspit kapağı etkileyerek kalbin sağ tarafına geçen ve en sık S.aureusun neden olduğu infeksiyona sebep olabilir. • Etiyolojisinden bağımsız olarak, sol taraftaki endokardit hem ilaç kullanan hem de kullanmayan kişilerde sağ taraftaki endokarditten daha yaygındır. Derman Tıbbi Yayıncılık 20 Derman Tıbbi Yayıncılık 1005 İnfeksiyon yeri Endokarditin bir başka formu da enfekte eden organizmanın hastane, diyaliz ünitesi ve huzurevi gibi sağlık bakımı verilen yerlerden bulaştığına inanılan sağlık hizmeti ile ilişkili endokardittir. Nazokomiyal endokardit enfektif organizmanın bir hastanede yatış sırasında edinildiği bir tür sağlık hizmeti ile ilişkili bir formudur ve genellikle intravenöz kateterler, total parenteral beslenme kateterleri, kalp pillerinin varlığına sekonderdir. Kapak tipi Son olarak, doğal kapak endokarditi ile prostetik kapal endokarditi arasındaki ayrım klinik açıdan önemlidir. Prostetik kapak endokarditi erken (kalp cerrahisinden sonraki 60 gün içinde) orta vadeli (60 gün ile 1 yıl arasında) veya geç (kapak cerrahisinden 1 yıl geçtikten sonra) olabilir. • Erken prostetik kapak endokarditi genellikle intraoperatif kontaminasyona veya sıklıkla nazokomiyal yapıda olan postoperatif bakteriyel kontaminasyona bağlıdır. • Geç prostetik kapak endokarditi genellikle toplumdan edinilen mikroorganizmalara bağlıdır. • Prostetik kapak endokarditine sıklıkla S.epidermidis yol açar çünkü plastik yüzeylerde biyofilm(hücrelerin birbirine ve/ya da bulundukları yüzeye yapıştıkları mikrorganizma kümesi)olarak üreme kapasitesine sahiptir. Belirti ve bulgular • Kişilerin %97’sinde ateş , %90’ında kırgınlık ve yorgunluk gelişir. • Yeni veya değişen üfürüm, kilo kaybı ve öksürük hastaların %35’inde gelişir. • Vasküler fenomen: septik embolizm (beynin paryetal lobunda inmeye, tromboembolik problemlere ve parmakların kangrenlerine yol açabilir), Janeway lezyonları (avuç içi ve ayak tabanlarında ağrısız, hemorajik kutanöz lezyonlar), intrakranyal hemoraji, konjuktival kaDerman Tıbbi Yayıncılık 1006 Derman Tıbbi Yayıncılık 21 nama, splinter hemoraji, böbrek infarktları ve dalak infarktları. • İmmünolojik fenomen Glomerülonefrit, Osler nodülleri (parma distalinde ağrılı, subkutanöz lezyonlar), retinada Roth lekeleri, pozitif serum romatoid faktör. • Diğer bulgular gece terlemeleri, katılık, anemi ve dalak büyümesidir. Endokarditin bulgu ve belirtileri için yaygın hatırlatıcı kısaltma FROM JANE’dir: • Ateş(Fever) • Roth lekesi • Osler nodülleri • Üfürüm(Murmur) • Janeway lezyonları • Anemi • Tırnak kanaması(Nail hemorrhage) • Emboli Nedenler Bakteri Staphylococcus aureus, bunu takiben viridans streptokoklar ve koagülaz negatif Staphylokoklar infektif endokarditen sorumlu olan en sık organizmalardır. Diğer Streptokoklar ve Enterokoklar infektif endokarditin en sık neden organizmalardır. HACEK grubu mikroorganizmalar ve funguslar daha az sıklıkta görülür. Ağızda bulunan alfa-hemolitik viridans streptokoklar toplum kökenli infeksiyolarda en sık izole edilen mikroorganizmalardır. Kanda stafilokok infeksiyonları cerrahi, kateterizasyon veya uzun süreli kateter yerleştirilmesi gibi deri bütünlüğünü bozan işlemler yoluyla kana geçtikleri sağlık hizmeti koşullarında veya eğlence amaçlı ilaçların intravenöz injeksiyonlarına sekonder olarak edinilir. Enterokoklar kan akımına gastrointestinal kanal veya genitoüriner kanalın anormallikleri sonucunda geçebilir. Derman Tıbbi Yayıncılık 22 Derman Tıbbi Yayıncılık 1007 Fungal Candida albicans IV ilaç kullananlarda ve immün bozukluk bulunan hastalardaki endokarditle ilişkilidir. Endokardite neden olduğu gösterilen diğer funguslar Histoplasma capsulatum ve Aspergillus’tur. Risk faktörleri İnfektif endokardit için risk faktörleri sağlıklı bir bireyde bakteriyeminin herhangi bir olumsuz sonuç oluşturmaksızın hemen temizlendiği varsayımına dayanır. Kalp kapağı hasarlı ise, bakteriler kapağa tutunarak infektif endokardite yol açabilir. Ayrıca, immün sistemi zayıflamış sağlıklı bireylerde, kandaki bakteri konsantrasyonu bazılarının kapağa tutunma olasılığını artırmaya yetecek kadar yüksek olabilir. Bazı önemli risk faktörleri aşağıda sıralanmıştır: • Yapay kalp kapakları • İmplante edilebilir kardiyoverter-defibrilatörler gibi intrakardiyak cihazlar • Onarılmamış siyanotik konjenital kalp defektleri • İnfektif endokardit öyküsü • Tekrarlayan Streptococcus pyogenes infeksiyonuna oto-immün yanıt olan kronik romatizmal kalp hastalığı • Yaşla ilişkili dejeneratif kapak lezyonları • Böbrek yetmezliği bulunan bireylerde hemodiyaliz • Özellikle immünitede baskılanmaya yol açan ek durumlar. Diyabet, alkol kötüye kullanımı, HIV/AIDS ve intravenöz ilaç kullanımı bu kategoriye girer Tanı Genel olarak, endokardit tanısı koymak için Duke kriterleri tam olarak karşılanmalıdır. CRP ve prokalsitonin kan testlerinin tanının konmasına veya dışlanmasına yardımcı olduğu gösterilmemiştir. Ekokardiyografi Ekokardiyografiyi uygulayan klinisyen endokarditin muhtemel veya nerede ise kesin kanıtları olduğuna inanıyorsa transtorasik ekokardiyografinin duyarlılığı Derman Tıbbi Yayıncılık 1008 Derman Tıbbi Yayıncılık 23 ve spesifikliği sırasıyla %65 ve %95’tir. Modifiye Duke Kriterleri Duke Endokardit Servisi tarafından 1994 yılında ortaya konan ve 2000 yılında revize edilen Duke kriterleri infektif endokardit tanısı koymak için kullanılan majör ve minör kriterlerin bir derlemesidir. Duke kriterlerine göre, infektif endokardit tanısı kesin veya olası olabilir veya dışlanabilir. İnfektif endokardit tanısı aşağıdaki patolojik veya klinik kriterler karşılandığında kesindir: • Patolojik kriterlerin biri - Kardiyak vejetasyonun histoloji ve kültürü, embolize vejetasyon veya kalpten intrakardiyak apse mikroorganizma saptar - Aktif endokardit • Bu klinik kriter kombinasyonlarından biri - 2 majör klinik kriter - 1 majör ve 3 minör kriter - 5 minör kriter İnfektif endokardit tanısı klinik kriterlerin aşağıdaki kombinasyonlarından biri karşılanıyorsa olası IE: • 1 majör ve 1 minör kriter • 3 minör kriter karşılanmıştır Majör kriterler • Tipik IE mikroorganizması için aşağıdakilerden biri ile tanımlanan pozitif kan kültürü - 2 ayrı kan kültüründe, aşağıda belirtilen IE ile uyumlu tipik mikroorganizma • Viridans streptokoklar veya • Nütrisyonel varyant türler dahil Streptococcus bovis veya • HACEK grup veya • Staphylococcus aureus veya • Primer odak yokluğunda toplum kökenli Enterokoklar - Aşağıdaki şekilde tanımlandığı üzere, pozitif kan kültürlerinde inatçı bir biçimde IE ile uyumlu mikroorganizmalar • 12 saatten uzun aralıklarla alınan kan örneklerinde iki Derman Tıbbi Yayıncılık 24 Derman Tıbbi Yayıncılık 1009 pozitif kültür veya • 3 ayrı kan kültürünün hepsinde veya 4 ayrı kan kültürünün çoğunda (ilk ve son örneğin 1 saat arayla alındığı) • En az bir pozitif kan kültürü ile saptanan Coxiella burnettii veya Q ateş faz 1 antijen için IgG antikor titresi>1:800. Bu daha önce minör bir kriterdi. • Aşağıdakilerle tanımlanan pozitif ekokardiyografi ile endokardiyal tutulum kanıtı - Kapak üzerinde veya regürjitan jet akım yolundaki destek yapılarda veya alternatif bir anatomik açıklama yokluğunda implante edilmiş materyalin üzerinde sallanan intrakardiyak kitle veya - Apse veya - Prostetik kapakta yeni kısmi ayrılma veya yeni kapak regürjitasyonu (kötüleşme veya önceden var olan üfürümün değişmesi yeterli değildir) Minör kriterler 1 Predispozan faktör: bilinen kardiyak lezyon, i.v ilaçlar injeksiyonu 2 Ateş>38°C 3 Emboli kanıt: arteryel emboli, pulmoner infarktlar, Janeway lezyonlar, konjuktival hemoraji 4 İmmünolojik problemler: glomerülonefrit, Osler nodülleri, Roth lekeleri, romatoid faktör 5 Mikrobiyolojik kanıtlar: pozitif kan kültürü (bir majör kriteri karşılamaz) veya majör bir kriteri karşılamayan ama IE ile uyumlu bir organizma ile infeksiyonun serolojik kanıtı. 6 Pozitif ekokardiyografi (majör kriteri karşılamaz) (bu kriter modifiye Duke kriterlerinden çıkarılmıştır). Tedavi Antibiyotik moleküllerinin kalp odacıklarını dolduran kandan vejetasyonlara difüzyonunu maksimuma çıkarmak için intravenöz yolla yüksek doz uygulanır. Çünkü ne kalp kapaklarında ne de bunlara yapışan vejetasyonlarda kanlanma vardır. Antibiyotikler infeksiyonun Derman Tıbbi Yayıncılık 1010 Derman Tıbbi Yayıncılık 25 ve neden olan mikroorganizmanın özelliklerine göre tipik olarak 2 ila 6 hafta devam ettirilir. Akut endokarditte, fulminan inflamasyon nedeniyle ampirik antibiyotik tedavi kültür için kan alındıktan hemen sonra başlanır. Bu spesifik mikroorganizmayı hedef alacak şekilde anti-mikrobiyal tedavinin modifikasyonuna imkan veren mikrobiyal tanımlama ve minimum inhibitör konsantrasyonu içeren duyarlılık raporları alınana dek intravenöz vankomisin ve seftriakson infzüyonunu kapsar. Destekleyen kanıt olmaması ve yüksek komplikasyon oranları nedeniyle endokardit tedavisinde rutin gentamisin kullanımının gözden düştüğü belirtilmelidir. Hastanın hemodinamik durumunun stabil olduğu subakut endokarditte, antibiyotik tedavisi neden olan mikroorganizma saptanana dek geciktirilebilir. İnfektif endokarditten en sık sorumlu olan organizma, birçok olguda penisiline direnç gösteren Staphylococcus aureus’tur. Aynı zamanda yüksek oksasilin direnç oranları mevcut olup olguların vankomisin ile tedavisi gereklidir. Viridans streptokoklar ve Streptococcus bovis’in penisiline duyarlılığı genellikle yüksektir ve penisilin veya seftriakson ile tedavi edilebilir. Viridans streptkokların ve Streptococcus bovis’in görece dirençli suşları tedavinin başlangıç fazında 2 haftalık kısa süreli aminoglikozitle birlikte penisilin veya seftriakson ile tedavi edilir. Aşağıdaki belirtilen durumlarda infekte materyalin cerrahi debridmanı ve kapağın mekanik veya biyoprostetik yapay kalp kapağı ile relasmanı gereklidir: • Kalp yetmezliğine neden olan ciddi kapak stenozu ve regürjitasyonu bulunan hastalar • Sol ventrikül diyastol sonu basınç veya sol atriyal basınç artışı veya orta ila şiddetli pulmoner hipertansiyon formunda hemodinamik bozulma kanıtı • Paravalvuler apse, iletim kusurları ve yıkıcı penetran lezyonlara benzer intrakardiyak komplikasyonların varlığı Derman Tıbbi Yayıncılık 26 Derman Tıbbi Yayıncılık 1011 • Uygun antibiyotik tedavisine rağmen tekrarlayan septik emboli, büyük vejetasyonlar (>10 mm) • Uygun antibiyotik tedavisine karşın pozitif kan kültürlerinin devam etmesi, prostetik kapak ayrılması • Prostetik kapak varlığında tekrarlayan infeksiyon • Apse oluşumu • Mitral kapağın erken kapanması • Funguslar veya dirençli gram-negatif bakterilerle infeksiyon. PİYELONEFRİT Piyelonefrit böbrek dokusunun, kalikslerin ve renal pelvisin inlamasyonudur. Sıklıkla üriner yollara yayılan veya böbrekler yolu ile kan akımına geçen bakteriyel infeksiyon neden olur. Bulgu ve belirtiler Akut piyelonefritin bulgu ve belirtileri genellikle birkaç saat veya bir gün içinde hızla gelişir. Yüksek ateş, idrar yaparken ağrı ve yanlardan sırta doğru yayılan karın ağrısına neden olabilir. Sıklıkla eşlik eden kusma vardır. Kronik piyelonefrit inatçı yan ağrısı veya karın ağrısı, infeksiyon bulguları (ateş, istemsiz kilo kaybı, kırgınlık, iştahta azalma), alt üriner kanal semptomları ve idrarda kana neden olur. Kronik piyelonefrit sebebi bilinmeyen ateşe neden olabilir. Fizik muayene ateş ve etkilenen tarafta kostovertebral açı hassasiyeti görülebilir [8]. Nedenler Toplum kökenli piyelonefritli çoğu olgu üriner kanala giren bağırsak organizmalarına bağlıdır. Sık görülen organizmalar (%70-80) ve Enterococcus feacalistir. Hastane kaynaklı infeksiyonlar koliform bakterilere ve enterokokların yanı sıra toplumda sık rastlanmayan (Pseudomonas aeruginosa ve çeşitli Klebsiella türleri) başka organizmalara bağlı olabilir. Çoğu piyelonefrit olguları, çoğunlukla sistit ve prostatit olmak üzere, alt üriner kanal infeksiyonu olarak başlar. E.coli biyofilme Derman Tıbbi Yayıncılık 1012 Derman Tıbbi Yayıncılık 27 olgunlaşan intraselüler bakteri toplulukları (IBC) oluşturmak üzere mesanenin yüzeysel hücrelerini invaze edebilir. Bu biyofilm üreten E.coli suşları antibiyotik tedavisine ve immün sistem yanıtlarına dirençlidir ve piyelonefrit dahil tekrarlayan üriner kanal infeksiyonlarına neden olabilir. Aşağıdaki durumlarda risk artmıştır: • Mekanik: Üriner kanaldaki yapısal anormallikler, vezikoüreteral reflü, böbrek taşları, idrar yolu kateterizasyonu, üreteral stentler veya drenaj işlemleri (nefrostomi), gebelik, nörojenik mesane (spinal kord hasarına, spina bifida veya multip sklerozise bağlı) ve erkeklerde prostat hastalıkları (benign prostatik hiperplazi). • Yapısal: diyabet, immün yetmezlik • Davranışsal: son bir yılda cinsel eşte değişiklik, spermisid kullanımı • Pozitif aile öyküsü (sık üriner kanal infeksiyonu bulunan yakın aile üyeleri) Tanı Laboratuar tetkiki İdrar analizi idrar yolu infeksiyonu bulguları gösterebilir. Tipik semptomları olan hastalarda idrar stick testinde nitrit ve beyaz kan hücresi varlığı piyelonefrit tanısı için yeterlidir ve ampirik tedavi endikasyonudur. Tam kan sayımı gibi kan testleri nötrofili gösterebilir. Kan kültürü ile beraber veya kan kültürü olmaksızın idrarın mikrobiyolojik kültürü ve antibiyotik duyarlılığı tanı konmasında yararlıdır ve zorunlu kabul edilir. Görüntüleme çalışmaları Böbrek taşı şüphesi varsa, böbrek, üreter ve mesaneyi değerlendirmek için direkt üriner sistem grafisi radyopak taşların saptanmasına yardımcı olabilir. Mevcut olan durumlarda, 5 milimetrelik kesitlerle kontrastsız helikal BT taraması şüpheli nefrolityazisin radyografik incelemesinde seçilecek tanısal yöntemdir. İdrarda belirli ilaç kalıntılarından oluşan çok nadir taşları dışındaki tüm taşlar BT taramaları ile saptanabilir. Derman Tıbbi Yayıncılık 28 Derman Tıbbi Yayıncılık 1013 Akut piyelonefrit Akut piyelonefrit renal pelvis ve böbreğin eksüdatif, pürülan, lokalize inflamasyonudur. Böbrek parenkimi pürülan eksüdadan oluşan interstitisyel apse (süpüratif nekroz) ile kendini gösterir: nötrofiler, fibrin, hücre kalıntısı ve santral germ kolonileri (hematoksilinofiller). Tübüller eksüda tarafından zedelenir.Erken evrelerde, glomerül ve damarlar normaldir. Makroskopik patoloji; sıklıkla kanama ve süpürasyonunun renal pelvisten renal kortekse yayıldığında patognomik olur Kronik piyelonefrit Kronik piyelonefrit tekrarlayan böbrek infeksiyonunu tanımlar ve özellikle obstrüksiyon durumunda renal parenkimde skarlaşma ve fonksiyonlarda azalma ile sonuçlanabilir. Şiddetli piyelonefrit olgularında perinefrik apse ve/veya piyonefroz gelişebilir. Yönetim Piyelonefrit olduğundan şüphe edilen hastalarda, idrar kültürü ve antibiyotik duyarlılık testi yapılır ve ilk tedvi enfekte eden organizmaya göre şekillendirilir. Çoğu piyelonefrit olgusun bakteriyel infeksiyona bağlı olduğu için antibiyotikler tedavinin temelidir. Antibiyotik seçimi enfekte eden organizmanın türüne veya antibiyotik duyarlılık profilene bağlıdır ve tek başına veya kombine olarak florokinolonları, sefalosporinleri, aminoglikozitleri veya trimetoprim/sülfometaksazolü içerir. Hastaneye yatış gerektiren kişilerde veya antibiyotik dirençli bakteri prevalansının düşük olduğu bölgelerde yaşayan kişilerde, siproflokasasin veya levofloksasin gibi bir oral florokinolon tedavi için ilk seçim olarak uygundur. Üropatojenin duyarlı olduğu biliniyorsa oral trimetoprim/sülfometaksazol tedavi için uygun seçimdir. Duyarlılık bilinmediğinde trimetoprim/sülfometaksazol kullanılıyorsa, tedavi başlangıcında seftriakson veya aminoglikozit gibi uzun etkili bir antibiyotiğin intravenöz yoldan tek dozda uygulanması yararlıdır. Oral beta-laktam antibiyotikler piyelonefrit tedavisine uyDerman Tıbbi Yayıncılık 1014 Derman Tıbbi Yayıncılık 29 gun ajanlardan daha az etkilidir. Yüksek ateş ve lökositozun eşlik ettiği akut piyelonefrit bulunan hastalar tipik olarak intravenöz hidrasyon ve intravenöz antibiyotik tedavisi için hastaneye yatırılır. Tedavi tipik olarak intravenöz florokinolon, bir aminoglikozit, geniş spektrumlu penisilin veya sefalosporin veya karbapenem ile başlatılır. Bu tür durumlarda sıklıkla kombine antibiyotik tedavisi kullanılır. Tedavi seçimi lokal direnç verilerine ve spesifik organizmanın duyarlılık profiline göre seçilir. Antibiyotik tedavisinin seyri sırasında, seri beyaz kan hücresi sayımı ve ısı ölçümleri yakından takip edilir. Tipik olarak, intravenöz antibiyotikler hasta en az 24 ila 48 saat süre ile afebril olana dek devam edilir; toplam tedavi süresi 2 hafta olacak şekilde eşdeğer oral antibiyotik ajanlar verilebilir. Azalan oral alımı, fark edilmeyen kayıplar (ısı artışına bağlı) ve vazodilatasyonu telafi etmek ve idrar çıkışını optimize etmek için intravenöz sıvılar uygulanabilir. Taşın neden olduğu obstrüksiyonun giderilmesi için perkütanöz nefrostomi ve üreteral stent yerleştirilmesi endike olabilir. ORTA DOĞU SOLUNUM SENDROMU (MERS) Orta doğu solunum sendromu (MERS) yeni tanımlanan koronavirüsün (MERS-CoV) neden olduğu bir solunum hastalığıdır. İlk olarak 2012 yılında Suudi Arabistan’da bildirildi ve Arap yarımadası veya yakınındaki ülkelerle (Birleşik Arap Emirlikleri, Katar, Umman, Ürdün, Kuveyt, Yemen ve Lübnan) ilişkilidir. MERS tipik olarak öksürük, ateş ve nefes darlığı ile karakterizedir. MERS-CoV’nin yaygın toplumsal geçiş olmaksızın insandan insana yakın temas ile yayıldığı gösterilmiştir. Potansiyel olarak risk altında olan bireyler şüpheli veya doğrulanmış MERS-CoV bulunan kişilere bakım sağlayan veya yakın temasta olan bireyleri kapsar. Geçiş hastadan sağlık personeline dahil olmak üzere enfekte kişilerle yakın temas yolu ile oluşur. Şu anda MERS için aşı yoktur ve spesifik bir tedavi önerilmez. Günümüzde tedavisi destekleyicidir. Arap Derman Tıbbi Yayıncılık 30 Derman Tıbbi Yayıncılık 1015 yarımadasında veya yakınındaki ülkeleri yakın zamanda ziyaret eden seyyahların seyahatten sonraki 14 gün içinde MERS semptomları gelişirse (ateş, öksürük, nefes darlığı) gelişirse, sağlık hizmeti aldığı kişilerle temasa geçmesi önerilir [6]. Yakın zamanda Arap yarımadasına yolculuk eden semptomatik bir kişi ile temas eden bireyler MERS-CoV infeksiyonu açısında incelenmelidir. Bu tarama kriterlerini karşılayan hastalarda, ABD Hastalık Kontrol ve Korunma Merkezleri (CDC=Centers for Disease Control and Prevention) klinik tablo, epidemiyolojik verilere ve gözetim bilgilerini temel alarak toplum kökenli pnömoninin yaygın nedenleri açısından incelenmesini önerir. MERS-CoV ve diğer solunum patojenleri için testler eş zamanlı olarak yapılabilir. Farklı bir patojen ortaya koyan sonuçlar MERS-CoV testi için engel oluşturmaz. İnsanlar ile potansiyel kaynak olan hayvanlar arasındaki spesifik geçiş mekanizmaları bilinmemektedir ve insandan insana geçiş gösterilmiş olsa da geçiş zinciri kendi kendini sürdüremez ve bu durum virüsün yayılımını sınırlamak için erken tanımlama ve izolasyonun uygulanabilir bir strateji olmasını sağlar. Yüksek mortalite oranı geç tanı ve etkin tedavilerin bulunmamasına bağlı olabilir. Hemodiyaliz almakta olan son dönem böbrek hastalığı, diyabet ve kronik kardiyopulmoner hastalık dahil eşlik eden hastalıklar artmış mortalite oranları ile birliktedir. Hasta Eğitimi CDC solunum hastalığın önlemek için bireylerin aşağıdakilere uymasını tavsiye eder: • Elleri su ve sabunla 20 saniye süre ile sık yıkayın; su ve sabun yoksa, alkol bazlı bir el temizleyicisi kullanın • Öksürürken veya hapşırırken burun ve ağzı kapatın • Yıkanmamış ellerle gözler, burun ve ağza dokunmaktan kaçının • Hasta kişiler ile öpüşmek, bardak paylaşmak ve yemek takımlarını paylaşarak yakın temasta bulunmakDerman Tıbbi Yayıncılık 1016 Derman Tıbbi Yayıncılık 31 tan kaçının • Oyuncaklar ve kapı kolları gibi dokunulan yüzeyleri temizleyin ve dezenfekte edin Klinik Tablo MERS infeksiyonu için bildirilen medyan inkübasyon süresi 5,2 gündür,ancak 12 güne varan süreler bildirilmektedir. İlk başvuru tablosu genellikle ateş, titreme, rinore, halsizlik ve kas ağrısı gibi grip benzeri semptomlardan oluşur. Nefes darlığı ve dispne dahil solunum semptomları hastalık seyrinin ilerleyen döneminde baskın hale gelebilir. Daha şiddetli olgularda, akut solunum yetmezliği gelişen hastalar mekanik ventilasyona ve ekstrakorporal membran oksijenasyona (ECMO) gereksinim duyabilir. Anoreksi, bulantı, diyare ve karın ağrısı gibi gastrointestinal semptomalr bildirilmiştir. Şiddetli hastalık bulunan bazı hastalarda hemodiyaliz gerektiren akut böbrek yetmezliği, lenfopeni, trombositopeni ve/veya koagülopati ile birlikte çoklu-orga yetmezliği gelişmiştir. İleri yaş ve diyabet, son dönem böbrek hastalığı ve kronik kalp ve akciğer problemleri dahil eşlik eden durumları daha şiddetli klinik tablo ve daha yüksek mortalite riski ile ilişkilidir. Fizik Muayene MERS-CoV infeksiyonu ile ilişkili fizik muayene bulguları herhangi bir grip benzeri hastalıktaki ile benzerdir ve aşağıdakilerden oluşur: • Ateş • Rinore, çoğunlukla berrak • Ral ve ronküs gibi pulmoner bulgular (bazı hastalarda oskültasyon normal olabilir) • Taşikardi, çoğunlukla ateşe sekonder Tedavi Etkin tedavi seçeneklerinin hızla geliştirilmesi yüksek önceliğe sahiptir çünkü koronavirüs infeksiyonu tedaDerman Tıbbi Yayıncılık 32 Derman Tıbbi Yayıncılık 1017 vi için antivial ilaç veya korunma için aşı yoktur. MERS koronavirüs (MERS-CoV) infeksiyonunun tedavisi destekleyicidir; bu tedavi hidrasyon, antipiretik, analjezik, solunum desteği ve bakteriyel süper-infeksiyon için gerekli ise antibiyotiklerden oluşur. Koronavirüs infeksiyonlarının tedavisi için onaylanmış bir ilaç yoktur. Ribavirin ve/veya interferon alfanın faydasını ortaya koymak için klinik çalışmalara gereksinim vardır. KIRIM-KONGO KANAMALI ATEŞİ Kırım-Kongo hemorajik ateşi insanlarda Bunyaviridae ailesine bağlı Nairovirussoyundan virüsün neden olduğu şiddetli ve ölümcül potansiyele sahip bir hastalıktır. Hastalık Afrika, Asya, Doğu Avrupa ve Orta Doğu’da saptanmıştır. İnsanlara geçiş kene ısırığı, infeksiyonun akut evresi sırasında KKKA bulunan hasta ile temas veya infekte hayvanların kan ve dokuları ile temas yoluyla gerçekleşir. KKKA’nin 4 farklı fazı vardır: inkübasyon, hemoraki öncesi, hemorajik ve iyileşme. Kene ısırığını takip eden inkübasyon periyodu genellikle kısadır (3-7 gün). Kanama öncesi dönem ani başlayan ateş, baş ağrısı, kas ağrısı ve sersemlik ile karakteriedir. Bazı olgularda ek olarak diyare, bulantı ve kusma görülmektedir. Yaklaşık 3 gün sonra peteşiler, büyük hematomlar ve aşikar kanama (vajinal, gastrointestinal, burun, idrar yolu ve solunum yolundan) ile hemorajik tablolar gelişir. Sağ kalan hastalarda iyileşme dönemi hastalık başlangıcından 10-20 gün sonra başlar. Olgu fatalite oranları %3 ila %30 arasında değişir; şiddetli hastalıkta dissemine intravasküler koagülasyon ve vasküler disregülasyon yaygındır. Sağ kalan hastalara kıyasla fatal infeksiyon bulunan hastalarda IL-6 ve TNF gibi pro-inflamatuvar sitokinlerin serum düzeylerinin daha yüksek olduğu gösterilmiştir. Sonografi bulguları; hepatosplenomegali, paraceliac lenfadenopati, safra kesesi duvarında kalınlaşma ve intraperitoneal ve plevral effüzyonu kapsar. Bu bulDerman Tıbbi Yayıncılık 1018 Derman Tıbbi Yayıncılık 33 gular bazı hastalarda hastalığı üçüncü gününde belirgin hale gelir.Trombositopeni ve lökopeni laboratuvar bulguları arasındadır.Ayrıca aspartat aminotransferaz (AST), alanin aminotransferaz (ALT) ve laktat dehidrogenaz (LDH) oranlarında yükselme görülür. Viral izolasyonun biyolojik güvenlik düzeyi 4 olan laboratuarlarda yapılması gereklidir. IgM ve IgG antikorları hastalığın başlangıcından sonra yaklaşık 7 günde ELISA ve immünofloresan testleri ile saptanabilir. Spesifik IgM antikorları başvurudan yaklaşık 4 ay sonra saptanamaz düzeylere düşer. Tedavi çoğunlukla destekleyicidir. Gözlemsel klinik çalışmalarda ribavirinin etkin olduğu gösterilmiştir. Hastalar 10 gün süre ile tedavi edilmelidir (30 mg/kg yükleme dozu sonrasında 4 gün süre ile 6 saatte bir 15 mg/kg ve sonrasında 6 gün süreyle 8 saatte bir 7,5 mg/kg). İNFLUENZA CDC mevsimsel influenzanın her yıl ortalamada 20 binden fazla ölümden sorumlu olduğunu tahmin etmektedir. Mortalite bebeklerde ve yaşlılarda en yüksektir. 2012-2013 sezonu yaygın hastalık ve önceki yıllardan daha yüksek ölüm oranları bildirilmesi dikkate değerdir. Ayrıca, 2012-2013 sezonunda baskın influenza virüs alt tipi yakın geçmişteki H1N1 alt tiplerinin aksine H3N2 idi. Bulgu ve belirtiler İnfluenza virüs infeksiyonunda tablolar değişir ama genellikle aşağıdaki bulgu ve belirtilerin birçoğu mevcuttur: • Ateş • Boğaz ağrısı • Kas ağrısı • Frontal veya retroorbital baş ağrısı • Nazal akıntı • Halsizlik ve aşırı yorgunluk • Öksürük ve diğer solunum semptomları Derman Tıbbi Yayıncılık 34 Derman Tıbbi Yayıncılık 1019 • Taşikardi • Sulu, kızarık gözler İnfluenzanın inkübasyon süresi ortalamada 2 gündür ama 1 ila 4 gün arasında sürebilir. Damlacık yolu ile geçiş semptomların ortaya çıkışından bir gün önce gerçekleşebilir; bu yüzden, asemptomatik kişilerden veya subklinik hastalık olup kendilerinin hastalığa maruz kaldığını bilmeyen kişilerden bulaşması mümkündür. Tanı İnfluenza tanısı geleneksel olarak klinik kriterler temelinde konur, yüksek spesifikliğe ama orta düzeyde duyarlılığa sahip hızlı tanı testleri giderek daha yaygın bir şekilde kullanılmaktadır. İnfluenza A ve B tanısında standart kriter nazofarenjiyal örneklerin veya boğazdan alınan örneklerin viral kültürüdür. Yaşlılarda veya pulmoner semptomlara sahip yüksek riski hastalarda pnömonin dışlanması için göğüs filmi çekilmelidir. Tedavi • ABD’de aşağıdaki reçeteli antiviral ilaçlar influenza tedavisi ve kemoprofilaksi için onaylanmıştır ve dolaşımdaki influenza alt tiplerine karşı aktiftir: • Oseltamivir (Tamiflu): Oseltamivir influenza A veya B tedavisinde etkilidir. Semptomlar başladıktan sonraki 48 saat içinde başlanmalıdır. Semptom başlangıcından sonra ne kadar erken alınırsa etkisi daha iyi olur. Oseltamivir hastalık süresini ortalama 1,5 gün azaltır. Aynı zamanda semptomların şiddetini azaltır. Bu ajan kapsül formunda (75, 45, 30 mg) ve oral süspansiyon olarak mevcuttur. • Zanamivir: Bu ajan hem influenza A hem de B’ye etkilidir. Zanamivir tedavisi sırasında iddetli ve hatta ölümcül bronkospazma bildirilmiştir; sonuç olarak, bu ajan altta yatan havayolu hastalığı (astım veya kronik obstrüktif akciğer hastalığı) bulunan bireylerin tedavi veya profilaksisinde önerilmez. • Peramivir (Rapivab): 2 günden daha kısa süredir Derman Tıbbi Yayıncılık 1020 Derman Tıbbi Yayıncılık 35 semptomatik olan erişkinlerde akut komplike olmamış influenzannın tedavisinde endikedir. 15-30 dakikalık sürede intravenöz yoldan infüze edilen 600 miligramlık tek doz olarak uygulanır. Fizik muayene Genel görünüm influenza ile başvuran hastalarda değişkenlik gösterir. Bazı hastalar halsizlik ve solunum bulguları ile birlikte akut hasta görünümünde iken diğerleri hafif bir hastalık görünümü sergiler. Muayenede hastada aşağıdakilerin bazıları veya tamamı bulunabilir: • 100-104°F(37.8-40°C) ateş; genç erişkinlere kıyasla yaşlılarda ateş genellikle daha düşüktür • Büyük ihtimalle hipoksi, ateş veya her ikisine bağlı taşikardi • Farenjit- şiddetli boğaz ağrısı bildiren hastalarda bile bulgular minimal infeksiyon ile daha şiddetli inflamasyon yelpazesinde değişebilir • Gözler kızarık olabilir, gözde yaşarma olabilir • Vücut ısısına bağlı olarak deri ılık veya sıcak olabilir; düşük sıvı alımı ile birlikte ateşi bulunan hastalar kuru deri ile birlikte hafif sıvı kaybı bulguları gösterebilir • Pulmoner bulgular temiz akciğerler veya ronküsle birlikte kuru öksürük ve yanı sıra fokal hışıltıdan oluşur • Çoğu hastada burun akıntısı yoktur • Halsiz görünüm Klinik bulgular mental durum değişikliği, koma, nöbet ve ataksiden oluşur. Daha ileri testler uygulanan hastaların çoğunda anormal BOS, MRG ve EEG bulguları vardır. Komplikasyonlar Primer influenza pnömonisi başvuruyu takiben ilerleyici öksürük, dispne ve siyanozla karakterizedir. Göğüs filmi konsollidasyon olmaksızın bilateral diffüz infiltrasyon gösterir ve akut solunum distres sendromuna (ARDS) benzer bir tabloya ilerleyebilir. Çeşitli patojenler (Staphylococcus aureus, StreptococDerman Tıbbi Yayıncılık 36 Derman Tıbbi Yayıncılık 1021 cus pneumoniae, ve Haemophilus influenzae)ile sekonder bakteriyel pnömoni gelişebilir. En korkulan komplikasyon viral pnömoninin ortaya çıkışından sonra 2-3 gün içinde gelişen stafilokokal pnömonidir. Hastada şiddetli hastalık görüntüsü ile birlikte prodüktif öksürük, hipoksemi, yüksek beyaz küre sayısı ve göğüs filminde birden çok kaviter infiltratlar vardır. İnfluenza pnömonisi sonrasında metisiiline duyarlı S.aureus (MSSA) ve metisilin-diirençli S.aureus (MRSA) pnömonileri oluşur. MRSA pnömonisi şiddetli ve tedavisi güç olabilir ve ölümler pnömoni semptomların başlangıcından sonraki 24 saat içinde gelişir. Göğüs filmi Yaşlılarda ve pulmoner semptomu bulunan yüksek riskli hastalarda, pnömonin dışlanması için göğüs filmi endikedir. Erken radyografi bulguları hiç veya minimal düzeyde bilateral simetrik interstisyel infiltratları kapsar. Daha sonra, yama tarzında bilateral simetrik infiltratlar görünür hale gelir. Tablo 1. Etyolojik ajanlara göre BOS bulguları Laboratuvar Bulguları Bakteriyal Menenjit Viral Menenjit Fungal Menenjit Tübeküloz Menenjit Lökosit(/mm3) ↑ (>1000) ↑ (<1000) ↑ (<500) ↑ (<1000) Nötrofil ↑ - - ↑ Lenfosit - ↑ ↑ Glukoz ↓ Normal Normal/ hafif ↓ ↓ Protein ↑ Normal /hafif ↑ ↑ ↑↑ Kaynaklar 1. McLuckie A. ed. Respiratory disease and its management. New York: Springer; 2009.p.51. 2. Jeffrey C. Pommerville. Alcamo’s Fundamentals of Microbiology (9th ed.). Sudbury MA: Jones & Bartlett; 2010.p.323. 3. Ruuskanen O, Lahti E, Jennings LC, Murdoch DR. Viral pneumonia. Lancet 2011;377(9773):1264-75. 4. Tintinalli Judith E. Emergency Medicine: A Comprehensive Study Guide. New York: McGraw-Hill Companies; 2010.p.480. 5. Hoare Z, Lim WS.Pneumonia: update on diagnosis and management. BMJ 2006;332(7549):1077-9. 6. Singh V, Aneja S.Pneumonia — management in the developing world. PaeDerman Tıbbi Yayıncılık 1022 Derman Tıbbi Yayıncılık 37 diatr Respir Rev 2011;12(1):52-9. 7. Nair GB, Niederman MS.Community-acquired pneumonia: an unfinished battle. Med Clin North Am 2011;95(6):1143-61. 8. Darby J, Buising K. Could it be Legionella? Aust Fam Physician 2008;37(10):812-5. 9. Lowe JS, Stevens A. Pathology (2nd ed.). St. Louis: Mosby; 2000. p.197. 10. Raleigh A. Bowden, Per Ljungman, David R. Snydman. Transplant infections (3rd ed.). Philadelphia: Wolters Kluwer Health/Lippincott Williams & Wilkins;2010.p.187. 11. Eom CS, Jeon CY, Lim JW, Cho EG, Park SM, Lee KS. Use of acid-suppressive drugs and risk of pneumonia: a systematic review and meta-analysis. CMAJ 2011;183(3):310-9. 12. Sharma S,Maycher B, Eschun G.Radiological imaging in pneumonia: recent innovations. Curr Opin Pulm Med 2007;13(3):159-69 13. Figueiredo LT.Viral pneumonia: epidemiological, clinical, pathophysiological, and therapeutic aspects. J Bras Pneumol 2009;35(9):899-906. 14. Behera D. Textbook of pulmonary medicine (2nd ed.). New Delhi: Jaypee Brothers Medical Pub; 2010.p.391–4. 15. Maskell Nick, Millar Ann. Oxford desk reference. Oxford: Oxford University Press; 2009.p.196. 16. Richard K. Root. Clinical infectious diseases : a practical approach. New York, NY: Oxford Univ. Press; 1999.p.833. 17. Lim WS, Baudouin SV, George RC, Hill AT, Jamieson C, Le Jeune I, et al. BTS guidelines for the management of community acquired pneumonia in adults: update 2009. Thorax 2009;64(Suppl.3):1-55. 18. Saldías F, Méndez JI,Ramírez D, Díaz O. Predictive value of history and physical examination for the diagnosis of community-acquired pneumonia in adults: a literature review. Rev Med Chil 2007;135(4):517-28. 19. William E. Brant, Clyde A. Fundamentals of diagnostic radiology (4th ed.). Philadelphia: Wolters Kluwer/Lippincott Williams & Wilkins; 2012 p.435. 20. Yang M,Yan Y,Yin X, Wang BY, Wu T,Liu GJ,et al. Chest physiotherapy for pneumonia in adults. Cochrane Database Syst Rev 2013;2:CD006338. 21. Zhang Y, Fang C, Dong BR, Wu T, Deng JL.Oxygen therapy for pneumonia in adults. Cochrane Database Syst Rev 2012;3:CD006607. 22. Bone RC, Balk RA, Cerra FB, Dellinger RP, Fein AM, Knaus WA, et al. American College of Chest Physicians/Society of Critical Care Medicine Consensus Conference: definitions for sepsis and organ failure and guidelines for the use of innovative therapies in sepsis. Crit Care Med 1992; 20(6):864-74 23. Levy MM, Fink MP, Marshall JC, Abraham E, Angus D, Cook D, et al. 2001 SCCM/ESICM/ACCP/ATS/SIS International Sepsis Definitions Conference. Crit Care Med 2003;31(4):1250-6. 24. Dellinger RP, Levy MM, Rhodes A, Annane D, Gerlach H, Opal SM, et al. Surviving sepsis campaign: international guidelines for management of severe sepsis and septic shock, 2012. Intensive Care Med 2013;39(2):165-228. 25. Annane D, Bellissant E, Cavaillon JM. Septic shock. Lancet 2005;365(9453):63-78. 26. Vincent JL, Opal SM, Marshall JC, Tracey KJ. Sepsis definitions: time for change. Lancet 2013;381(9868):774-5. 27. Marshall JC, Cook DJ, Christou NV,Bernard GR,Sprung CL,Sibbald WJ. Multiple organ dysfunction score: a reliable descriptor of a complex clinical outcome. Crit Care Med 1995; 23(10):1638-52. 28. Vincent JL, Bihari DJ, Suter PM,Bruining HA, White J, Nicolas-Chanoin Derman Tıbbi Yayıncılık 38 Derman Tıbbi Yayıncılık 1023 MH,et al. The prevalence of nosocomial infection in intensive care units in Europe. Results of the European Prevalence of Infection in Intensive Care (EPIC) Study. EPIC International Advisory Committee. JAMA 1995;274(8):639-44. 29. Sands KE, Bates DW, Lanken PN,Graman PS,Hibberd PL,Kahn KL,et al. Epidemiology of sepsis syndrome in 8 academic medical centers. JAMA 1997;278(3):234-40. 30. Bone RC, Fisher CJ Jr, Clemmer TP,Slotman GJ,Metz CA, Balk RA. A controlled clinical trial of high-dose methylprednisolone in the treatment of severe sepsis and septic shock. N Engl J Med 1987; 317(11):653-8. 31. Ziegler EJ, Fisher CJ Jr, Sprung CL, Straube RC, Sadoff JC, Faulke GE, et al. Treatment of gram-negative bacteremia and septic shock with HA-1A human monoclonal antibody against endotoxin. A randomized, double-blind, placebo-controlled trial. The HA-1A Sepsis Study Group. N Engl J Med 1991; 324(7):429-36. 32. Abraham E, Wunderink R, Silverman H, Perl TM, Nasraway S, Levy H, et al. Efficacy and safety of monoclonal antibody to human tumor necrosis factor alpha in patients with sepsis syndrome. A randomized, controlled, doubleblind, multicenter clinical trial. TNF-alpha MAb Sepsis Study Group. JAMA 1995; 273(12):934-41. 33. Dhainaut JF, Vincent JL, Richard C, Lejeune P, Martin C, Fierobe L, et al. CDP571, a humanized antibody to human tumor necrosis factor-alpha: safety, pharmacokinetics, immune response, and influence of the antibody on cytokine concentrations in patients with septic shock. CPD571 Sepsis Study Group. Crit Care Med 1995; 23(9):1461-9. 34. Pop-Vicas A, Tacconelli E, Gravenstein S, Lu B, D’Agata EM. Influx of multidrug-resistant, gram-negative bacteria in the hospital setting and the role of elderly patients with bacterial bloodstream infection. Infect Control Hosp Epidemiol 2009; 30(4):325-31. 35. Klotz SA, Chasin BS, Powell B, Lipke PN. Polymicrobial bloodstream infections involving Candida species: analysis of patients and review of the literature. Diagn Microbiol Infect Dis 2007;59(4):401-6. 36. Kreger BE, Craven DE, McCabe WR. Gram-negative bacteremia. IV. Reevaluation of clinical features and treatment in 612 patients. Am J Med 1980; 68(3):344-55. 37. Johnson MT, Reichley R, Hoppe-Bauer J, Dunne WM, Micek S, Kollef M. Impact of previous antibiotic therapy on outcome of Gram-negative severe sepsis. Crit Care Med 2011; 39(8):1859-65. 38. Sáez-Llorens X, McCracken GH. Bacterial meningitis in children. Lancet 2003;361 (9375):2139-48. 39. Tunkel AR,Hartman BJ, Kaplan SL, Kaufman BA, Roos KL, Scheld WM, et al. Practice guidelines for the management of bacterial meningitis. Clin Infect Dis 2004;39(9):1267-84. 40. van de Beek D, de Gans J, Tunkel AR, Wijdicks EF. Community-acquired bacterial meningitis in adults. N Engl J Med 2006;354(1):44-53. 41. GBD 2013 Mortality and Causes of Death, Collaborators .Global, regional, and national age-sex specific all-cause and cause-specific mortality for 240 causes of death, 1990–2013: a systematic analysis for the Global Burden of Disease Study 2013. Lancet 2015;385(9963):117-71. 42. van de Beek D, de Gans J, Spanjaard L, Weisfelt M, Reitsma JB, Vermeulen M. Clinical features and prognostic factors in adults with bacterial meningitis. N Engl J Med 2004;351(18):1849-59. 43. Attia J, Hatala R, Cook DJ, Wong JG . The rational clinical examination. Does Derman Tıbbi Yayıncılık 1024 Derman Tıbbi Yayıncılık 39 this adult patient have acute meningitis? JAMA 1999;282(2):175-81. 44. Theilen U, Wilson L, Wilson G, Beattie JO, Qureshi S, Simpson D . Management of invasive meningococcal disease in children and young people: Summary of SIGN guidelines. BMJ 2008;336(7657):1367-70. 45. Hsu HE, Shutt KA, Moore MR, Beall BW, Bennett NM, Craig AS, et al. Effect of pneumococcal conjugate vaccine on pneumococcal meningitis. N Engl J Med 2009;360(3):244-56. 46. Wei BP, Robins-Browne RM, Shepherd RK, Clark GM, O’Leary SJ. Can we prevent cochlear implant recipients from developing pneumococcal meningitis? Clin Infect Dis 2008;46(1):e1-7. 47. Thwaites G, Chau TT, Mai NT, Drobniewski F, McAdam K, Farrar J. Tuberculous meningitis. J Neurol Neurosurg Psychiatry 2000;68(3):289-99. 48. Tebruegge M, Curtis N. Epidemiology, etiology, pathogenesis, and diagnosis of recurrent bacterial meningitis. Clin Microbiol Rev 2008;21(3):519-37. 49. Shalabi M,Whitley RJ. Recurrent Benign Lymphocytic Meningitis. Clin Infect Dis 2006;43(9):1194-7. 50. Raman Sharma R . Fungal infections of the nervous system: current perspective and controversies in management. Int J Surg 2010;8(8):591-601. 51. Sirven JI, Malamut BL. Clinical neurology of the older adult (2nd ed.). Philadelphia: Wolters Kluwer Health/Lippincott Williams & Wilkins; 2008. p.439. 52. Honda H, Warren DK .Central nervous system infections: meningitis and brain abscess. Infect Dis Clin North Am 2009;23(3):609-23. 53. Kauffman CA, Pappas PG, Sobel JD, Dismukes WE .Essentials of clinical mycology (2nd ed.). New York: Springer; 2011.p.77. 54. Durski KN, Kuntz KM, Yasukawa K,Virnig BA,Meya DB, Boulware DR. CostEffective Diagnostic Checklists for Meningitis in Resource-Limited Settings. J Acquir Immune Defic Syndr 2013;63(3):101-8. 55. Kauffman CA, Pappas PG, Sobel JD, Dismukes WE. Essentials of clinical mycology (2nd ed.). New York: Springer; 2011.p.31. 56. Park BJ, Wannemuehler KA, Marston BJ,Govender N, Pappas PG, Chiller TM. Estimation of the current global burden of cryptococcal meningitis among persons living with HIV/AIDS. AIDS 2009;23(4):525-30. 57. Graeff-Teixeira C, da Silva AC, Yoshimura. Update on eosinophilic meningoencephalitis and its clinical relevance. Clin Microbiol Rev 2009;22(2):32248. 58. Gleissner B, Chamberlain MC. Neoplastic meningitis. Lancet Neurol 2006;5(5):443-52. 59. Moris G, Garcia-Monco JC .The Challenge of Drug-Induced Aseptic Meningitis. Arch Intern Med 1999;159(11):1185-94. 60. Chaudhuri A, Martinez–Martin P, Kennedy PG, Andrew Seaton R, Portegies P, Bojar M, et al. EFNS guideline on the management of community-acquired bacterial meningitis: report of an EFNS Task Force on acute bacterial meningitis in older children and adults. Eur J Neurol 2008;15(7):649-59. 61. Straus SE, Thorpe KE, Holroyd-Leduc J . How do I perform a lumbar puncture and analyze the results to diagnose bacterial meningitis? JAMA 2006;296(16):2012-22. 62. Heyderman RS, Lambert HP, O’Sullivan I, Stuart JM, Taylor BL, Wall RA. Early management of suspected bacterial meningitis and meningococcal septicaemia in adults. J Infect 2003;46(2):75-7. 63. Maconochie IK, Bhaumik S. Fluid therapy for acute bacterial meningitis. Cochrane Database Syst Rev 2014;5:CD004786. 64. Perfect JR, Dismukes WE, Dromer F, Goldman DL, Graybill JR, Hamill RJ,et Derman Tıbbi Yayıncılık 40 Derman Tıbbi Yayıncılık 1025 al. Clinical practice guidelines for the management of cryptococcal disease: 2010 update by the infectious diseases society of america. Clin Infect Dis 2010;50(3):291-322. 65. Sakushima K,Hayashino Y, Kawaguchi T, Jackson JL, Fukuhara S. Diagnostic accuracy of cerebrospinal fluid lactate for differentiating bacterial meningitis from aseptic meningitis: a meta-analysis. J Infect 2011;62(4):255-62. 66. Ratilal BO, Costa J, Pappamikail L, Sampaio C. Antibiotic prophylaxis for preventing meningitis in patients with basilar skull fractures. Cochrane Database Syst Rev 2015;4:CD004884. 67. Assiri AM, Alasmari FA, Zimmerman VA, Baddour LM, Erwin PJ, Tleyjeh IM. Corticosteroid administration and outcome of adolescents and adults with acute bacterial meningitis: a meta-analysis. Mayo Clin Proc 2009;84(5):403-9. 68. de Gans J, van de Beek D . Dexamethasone in adults with bacterial meningitis. N Engl J Med 2002;347(20):1549-56. 69. Gottfredsson M, Perfect JR . Fungal meningitis. Semin Neurol. 2000;20(3):307-22. 70. Fehmi Tabak. Cerrahpaşa Tıp Fakültesi Sürekli Tıp Eğitimi Etkinlikleri. İç Hastalıklarında Aciller Sempozyum Dizisi No: 29; 2002.p.333-60. 71. Heiro M, Helenius H, Mäkilä S, Hohenthal U, Savunen T, Engblom E, et al. Infective Endocarditis in a Finnish Teaching Hospital: A Study on 326 Episodes Treated during 1980–2004. Heart 2006;92(10):1457-62. 72. Mitchell RS, Kumar V, Robbins SL, Abbas AK, Fausto N. Robbins Basic Pathology (8th ed.). Saunders/Elsevier; 2007.p.406–8. 73. Morris AM. How best to deal with endocarditis. Curr Infect Dis Rep. 2006;8(1):14-22. 74. Kasper DL, Brunwald E, Fauci AS, Hauser S, Longo DL, Jameson JL. Harrison’s Principles of Internal Medicine. McGraw-Hill; 2005.p.731–40. 75. Otto M. Staphylococcus epidermidis — the ‘accidental’ pathogen. Nat Rev Microbiol 2009;7(8):555-67. 76. Ferro JM, Fonseca AC. Infective endocarditis. Handb Clin Neurol. 2014;119:75-91. 77. Murdoch DR, Corey GR, Hoen B, Miró JM, Fowler VG Jr, Bayer AS, et al. Clinical presentation, etiology, and outcome of infective endocarditis in the 21st century: the International Collaboration on Endocarditis-Prospective Cohort Study. Arch Intern Med 2009;169(5):463-73. 78. Lamas CC, Eykyn SJ .Blood culture negative endocarditis: analysis of 63 cases presenting over 25 years. Heart 2003;89(3):258-62 79. Durack D, Lukes A, Bright D. New criteria for diagnosis of infective endocarditis: utilization of specific echocardiographic findings. Duke Endocarditis Service. Am J Med 1994;96(3):200-9. 80. Li JS, Sexton DJ, Mick N,Nettles R, Fowler VG, Ryan T,et al. Proposed Modifications to the Duke Criteria for the Diagnosis of Infective Endocarditis. Clin Infect Dis 2000;30(4):633-8. 81. Ramakrishnan K, Scheid DC.Diagnosis and management of acute pyelonephritis in adults. Am Fam Physician 2005;71(5):933-42. 82. Korkes F, Favoretto RL, Bróglio M, Silva CA, Castro MG, Perez MD. Xanthogranulomatous pyelonephritis: clinical experience with 41 cases. Urology 2008;71(2):178-80. 83. Herrera GA, Picken MM. Renal Diseases. In Jennette JC, Olson JL, Schwartz MM et al. Heptinstall’s Pathology of the Kidney (6th ed.). Philadelphia: Lippincott Williams & Wilkins; 2007.p.853–910. 84. Weiss M, Liapis H, Tomaszewski JE, Arend LJ. Pyelonephritis and other inDerman Tıbbi Yayıncılık 1026 Derman Tıbbi Yayıncılık 41 fections, reflux nephropathy, hydronephrosis, and nephrolithiasis. In Jennette JC, Olson JL, Schwartz MM et al. Heptinstall’s Pathology of the Kidney (6th ed.). Philadelphia: Lippincott Williams & Wilkins; 2007.p.991–1082. 85. Scholes D, Hooton TM, Roberts PL, Gupta K, Stapleton AE, Stamm WE. Risk factors associated with acute pyelonephritis in healthy women. Ann Intern Med 2005;142(1):20-7. 86. Gupta K, Hooton TM, Naber KG, Wullt B, Colgan R, Miller LG, et al. International Clinical Practice Guidelines for the Treatment of Acute Uncomplicated Cystitis and Pyelonephritis in Women: A 2010 Update by the Infectious Diseases Society of America and the European Society for Microbiology and Infectious Diseases”.Clin Infect Dis 2011;52(5):103-20. 87. Smith RC, Varanelli M. Diagnosis and Management of Acute Ureterolithiasis: CT Is Truth . AJR Am J Roentgenol 2000;175(1):3-6. 88. Fang LST. Approach to the Paient with Nephrolithiasis. In: Goroll AH, Mulley AG. Primary care medicine: office evaluation and management of the adult patient (6th ed.). Philadelphia: Lippincott Williams &Wilkin; 2009.p.962–7. 89. Pietrow PK, Karellas ME . Medical Management of Common Urinary Calculi. Am Fam Physician 2006;74(1):86-94. 90. Cabellon MCL. Urinary Tract Infections. In: Starlin, R. The Washington Manual: Infectious Diseases Subspecialty Consult (1st ed.). Philadelphia: Lippincott Williams & Wilkins;2005.p.95–108. 91. CDC. Middle East Respiratory Syndrome (MERS). Frequently Asked Questions and Answers. CDC. Available at http://www.cdc.gov/coronavirus/mers/ faq.html. 92. CDC. CDC announces first case of Middle East Respiratory Syndrome Coronavirus infection (MERS) in the United States. CDC. Available at http://www. cdc.gov/media/releases/2014/p0502-US-MERS.html. 93. CDC. Interim Guidance for Health Professionals. CDC. Available at http:// www.cdc.gov/coronavirus/mers/interim-guidance.html. 94. Mole B. Deadly coronavirus found in bats. Nature.com. Available at http:// www.nature.com/news/deadly-coronavirus-found-in-bats-1.13597. 95. Raj VS, Osterhaus AD, Fouchier RA, Haagmans BL. MERS: emergence of a novel human coronavirus. Curr Opin Virol 2014;5:58-62. 96. Assiri A, McGeer A, Perl TM, Price CS, Al Rabeeah AA, Cummings DA, et al. Hospital outbreak of Middle East respiratory syndrome coronavirus. N Engl J Med 2013; 369(5):407-16. 97. Ergonul O. Crimean-Congo hemorrhagic fever virus: new outbreaks, new discoveries. Curr Opin Virol 2012;2(2):215-20. 98. Whitehouse CA. Crimean-Congo hemorrhagic fever. Antiviral Res 2004;64(3):145-60. 99. Ergönül O. Crimean-Congo haemorrhagic fever. Lancet Infect Dis 2006;6(4):203-14. 100. Ergönül O, Celikbaş A, Dokuzoguz B, Eren S, Baykam N, Esener H. Characteristics of patients with Crimean-Congo hemorrhagic fever in a recent outbreak in Turkey and impact of oral ribavirin therapy. Clin Infect Dis 2004;39(2):284-7. 101. Swanepoel R, Shepherd AJ, Leman PA, Shepherd SP, McGillivray GM, Erasmus MJ, et al. Epidemiologic and clinical features of Crimean-Congo hemorrhagic fever in southern Africa. Am J Trop Med Hyg 1987;36(1):120-32. 102. Tufan ZK, Yigit H, Kacar M, Bulut C, Canpolat G, Hatipoglu CA,et al. Sonographic findings in patients with Crimean-Congo hemorrhagic fever. J Ultrasound Med 2014;33(11):1999-2003. Derman Tıbbi Yayıncılık 42 Derman Tıbbi Yayıncılık 1027 103. Shepherd AJ, Swanepoel R, Leman PA. Antibody response in CrimeanCongo hemorrhagic fever. Rev Infect Dis 1989;11(Suppl. 4):S801-6. 104. Fisher-Hoch SP, Khan JA, Rehman S, Mirza S, Khurshid M, McCormick JB. Crimean Congo-haemorrhagic fever treated with oral ribavirin. Lancet 1995;346(8973):472-5. 105. Ergonul O, Tuncbilek S, Baykam N, Celikbas A, Dokuzoguz B. Evaluation of serum levels of interleukin (IL)-6, IL-10, and tumor necrosis factor-alpha in patients with Crimean-Congo hemorrhagic fever. J Infect Dis 2006;193(7):941-4. Derman Tıbbi Yayıncılık 1028 Derman Tıbbi Yayıncılık 43